Содержание
- Инфекционные агенты
- Как распространяются инфекции
- Общие термины, относящиеся к инфекционным болезням
- Начало заболевания
- Лихорадка
- Сыпь
- Общие принципы ведения больных с инфекционными заболеваниями
- Изоляция
- Случайный укол использованной иглой
- Лечение инфекционных болезней
- Питание
- Некоторые распространенные или опасные инфекции, которые могут возникнуть на борту судна
- Бешенство
- Болезни горла
- Настораживающие признаки
- Брюшной тиф и паратифы
- Ветряная оспа и опоясывающий лишай (вирус ветряной оспы)
- Вирусный гепатит (гепатит A, B и C)
- Гельминтозы
- Грипп
- Дифтерия
- Желтая лихорадка
- Инфекции кистей рук у моряков и рыбаков
- Инфекционный мононуклеоз (железистая лихорадка)
- Коклюш
- Краснуха
- Лихорадка денге
- Малярия
- Менингит и менингококковая инфекция
- Сибирская язва
- Столбняк
- Туберкулез
- Тяжелый острый респираторный синдром (ТОРС)
- Ушные инфекции
- Холера
- Чума
- Эпидемический паротит
Инфекционные болезни — это болезни, вызываемые инфекционными агентами, или возбудителями (микроорганизмами, микробами), такими как бактерии, вирусы, грибы и паразиты. Болезнь развивается, когда инфекционный агент попадает в организм человека и размножается в нем, выделяя яды (токсины), которые повреждают организм или ослабляют его защиту против других инфекционных агентов, или вызывают иммунный ответ, который, в попытке уничтожить внедрившийся микроорганизм, оказывает пагубное воздействие на организм человека. Некоторыми инфекциями можно заразиться от другого человека, который страдает инфекционным заболеванием, другими — от зараженных животных или насекомых, третьими — при употреблении зараженной пищи и воды или при контакте с контаминированными неодушевленными предметами.
Эпидемия инфекционного заболевания поражает большое количество людей за ограниченный период времени, что может поставить под угрозу эксплуатацию судна и безопасность экипажа.
Риск заражения многими инфекциями может быть снижен или полностью устранен путем вакцинации. Вакцинация предполагает введение в организм человека патогенного микроорганизма, вызывающего заболевание, после того как этот микроорганизм был убит или изменен таким образом, что больше не может вызывать заболевание, но способствует выработке иммунитета у человека к этому заболеванию.
Вакцинация наиболее эффективна против болезней, вызываемых вирусами и токсинами. Необходимость вакцинации против какой-либо конкретной инфекции зависит от того, насколько она опасна и распространена, какова эффективность вакцинации, а также от региона, в который направляется судно. Перечень болезней, против которых проводится вакцинация моряков, представлен в Главе 30, Предупреждение болезней и укрепление здоровья моряков.
Инфекционные агенты
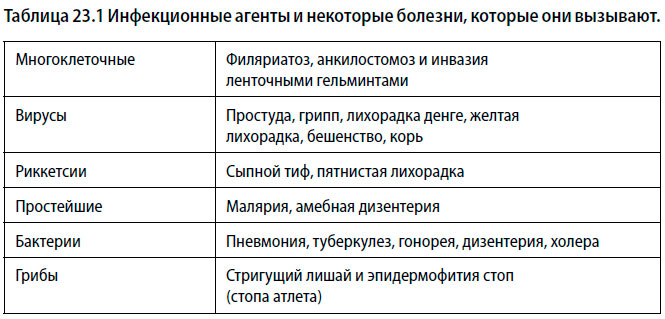
Организмы, вызывающие инфекционные заболевания у человека, в значительной степени отличаются по размерам — от микроскопического вируса до ленточных глистов, которые могут достигать в длину нескольких метров. Список семейств инфекционных агентов и вызываемых ими болезней приведен в Таблице 23.1.
Как распространяются инфекции
- При прямом контакте с инфицированным человеком, как, например, во время сексуального контакта, при котором происходит заражение следующими инфекциями:
- инфекции, передаваемые половым путем (ИППП) (см. главу- Инфекции, передаваемые половым путем ), включая:
- ›› ВИЧ/СПИД;
- ›› гонорею;
- ›› сифилис;
- ›› гепатит В и С, в некоторых случаях.
- Воздушно-капельным путем, когда больной человек чихает и кашляет, и заражает окружающих такими инфекциями, как:
- коклюш;
- грипп.
- Фекально-оральным путем, когда фекалии зараженного человека попадают в рот здорового человека, как правило, через его руки, на которые патогенные микроорганизмы могут попасть при контакте с контаминированной одеждой, постельным бельем, полотенцами и т. д.; таким путем передаются:
- гепатит А;
- болезни, вызываемые ротавирусами.
- Через неодушевленные объекты, такие как:
- вода, которая может быть загрязнена фекалиями, содержащими возбудителей инфекционных болезней, особенно диарейных (кишечных) инфекций, таких как холера;
- молоко, через которое людям могут передаваться болезни крупного рогатого скота, такие как бычий туберкулез;
- пищевые продукты, которые являются основным средством передачи тифа и паратифов, а также большинства кишечных инфекций (см. Главу - Болезни желудочно-кишечного тракта и печени);
- воздух, в котором содержатся мельчайшие частицы, образующиеся, когда капли слюны, попавшие во внешнюю среду при кашле или чихании, теряют влагу и становятся настолько мелкими и легкими, что способны с воздушными потоками перемещаться на большие расстояния; таким путем распространяются:
- ›› туберкулез;
- ›› ветряная оспа;
- ›› корь;
- почва, в которой могут находиться возбудители:
- ›› столбняка;
- ›› анкилостомоза;
- ›› газовой гангрены;
- фомиты — неодушевленные предметы (кроме воды, молока, пищевых продуктов, воздуха и почвы), через которые может передаваться инфекция; фомитами, например, являются:
- ›› постельное белье;
- ›› одежда;
- ›› книги;
- ›› столовые приборы;
- ›› дверные ручки.
- Через живые объекты (векторы, переносчики) путем:
- механической передачи, когда:
- инфекция распространяется через руки человека, контаминированные инфицированными выделениями из дыхательных путей;
- носительства в кишечном тракте, когда некоторые насекомые, которые:
- ›› переносят болезнетворные микроорганизмы в своем кишечном тракте, затем
- ›› выделяют микробы с фекалиями или срыгивают их, а затем
- ›› заражают человека через раны от укусов, как в случае сыпного тифа;
- биологической передачи, как в случае малярии, которая передается, когда комар:
- ›› кусает человека, больного малярией и вместе с кровью всасывает возбудителя малярии, который
- ›› развивается в организме комара, и
- ›› передается другому человеку при укусе этого комара.
Общие термины, относящиеся к инфекционным болезням
- Инкубационный период: время, между попаданием болезнетворного микроорганизма в организм человека и развитием у него признаков и симптомов заболевания: этот период может варьировать от нескольких часов до нескольких лет в зависимости от вида микроорганизма.
- Карантинный период: время, в течение которого по требованию портовых властей экипажу судна запрещен сход на берег. Как правило, к такому карантину прибегают в случаях, когда пациенты с опасными эпидемическими заболеваниями, такими как чума, холера и желтая лихорадка, находятся или недавно находились на борту судна.
- Контактное лицо: человек, который был в контакте с больным человеком и мог заразиться, или не заразится, инфекцией.
- Носитель: человек, являющийся носителем болезнетворного микроорганизма, сам при этом не болеющий, но способный передавать этот микроорганизм другим людям.
- Период изоляции больного: время, в течение которого пациент, страдающий инфекционным заболеванием, должен быть изолированы от других людей.
- Период разобщения: время, в течение которого пациент, предположительно находящийся в инкубационном периоде после контакта с больным человеком, должен быть изолирован от других людей.
Признаки и симптомы инфекционного заболевания
Начало заболевания
Многие болезни, вызываемые бактериями и вирусами, начинаются с неспецифических симптомов: эту стадию заболевания часто называют «гриппоподобным продромальным периодом», и в ней наблюдаются различные сочетания нижеперечисленных симптомов:
- плохое самочувствие;
- плохой аппетит;
- упадок сил;
- небольшое повышение температуры;
- боли различного характера;
- головная боль.
Примечание
- Начальный гриппоподобный (продромальный) период может длиться всего несколько часов, но может достигать и нескольких дней.
- При некоторых инфекциях заболевание начинается постепенно, в то время как при других инфекциях (например, при бактериальном менингите) болезнь может развиваться стремительно.
- Во время продромального периода поставить диагноз, как правило, не представляется возможным; практически у всех пациентов имеются признаки обычной простуды.
Лихорадка
Лихорадка является общим признаком инфекционных заболеваний. В большинстве случаев она развивается как защитная реакция организма на инфекцию. Измерение температуры важно не только для диагностики инфекции, но и для наблюдения за течением заболевания: сохранение лихорадки или ее исчезновение лучшим образом отражает эффективность проводимого лечения.
Примечание
- Не все пациенты с лихорадкой чувствуют недомогание: классическим примером является туберкулез, при котором больной не ощущает высокой температуры.
- Не все инфекционные болезни протекают с лихорадкой: такие инфекции, как холера и столбняк, которые возникают при попадании бактериальных токсинов в кишечник или в рану, как правило, не вызывают лихорадку.
- Появление лихорадки может иметь и другие причины, помимо инфекций: лекарственные препараты, включая антибиотики, являются одной из таких причин.
- Лихорадка является одним из защитных механизмов организма: не пытайтесь снизить температуру за исключением случаев, когда:
- пациент очень страдает от повышенной температуры;
- температура превышает 40 °C.
- Для снижения температуры при необходимости можно давать по 1 г парацетамола перорально каждые четыре часа.
- НИКОГДА не давайте ацетилсалициловую кислоту (Аспирин®) лицам с лихорадкой, не достигшим 18 лет.
Сыпь
При некоторых инфекционных заболеваниях наблюдается характерная сыпь, по виду которой можно поставить диагноз.
✔ Что делать в случае сыпи и лихорадки
- При обследовании пациента с подозрением на инфекционное заболевание осмотрите все его тело, чтобы получить полное представление о характере сыпи и ее расположении.
- При осмотре обратите внимание на:
- характер сыпи: круглые элементы или элементы неправильной формы;
- размер элементов сыпи: 1–2 мм, 1–2 см или несколько сантиметров;
- цвет сыпи: бледно-розовый или темно-красный;
- форму элементов сыпи: возвышающиеся над поверхностью кожи или плоские элементы (т. е. можно ли почувствовать сыпь, если провести пальцем по коже);
- то, становится ли сыпь бледнее на некоторое время, если надавить на нее пальцем;
- то, имеются ли среди элементов сыпи какие-либо пустулы.
Примечание
- Сыпь часто возникает при использовании лекарств, особенно, антибактериальных препаратов:
- пенициллинового ряда (названия которых оканчиваются на «-циллин», например амоксициллин);
- сульфаниламидов (например, ко-тримоксазол);
- лекарственная сыпь обычно вызывает зуд, и появляется на спине и голенях (если пациент лежит в постели) через несколько дней после приема лекарственного препарата.
Общие принципы ведения больных с инфекционными заболеваниями
Изоляция
Изоляция пациента с инфекционным заболеванием — это мера, отнимающая много времени и усложняющая уход за больным. Изоляция обычно требуется при таких заболеваниях, как туберкулез и коклюш, которые распространяются воздушно-капельным путем. С другой стороны, нет никаких оснований изолировать пациентов с инфекциями, передаваемыми половым путем, или с инфекциями, переносчиками которых являются насекомые, например, малярией. При многих инфекциях, в частности вирусных, пациент, скорее всего, уже заразит окружающих, прежде чем у него появятся явные признаки болезни: изоляция такого больного с уже проявившейся симптоматикой не всегда приводит к предотвращению распространения инфекции.
✔ Что делать — меры предосторожности, направленные на предотвращение распространения инфекций
- Мытье рук является лучшим способом, позволяющим снизить риск заражения:
- необходимо мыть руки до и после каждого контакта с больным, используя в качестве дезинфицирующих средств гели и жидкости на спиртовой основе вместо мыла;
- использование перчаток не отменяет необходимости мытья рук.
- Маски позволяют предотвратить распространение инфекций, передаваемых воздушно-капельным путем:
- тканевые и бумажные маски теряют свои защитные свойства, когда они промокают от дыхания при длительном ношении.
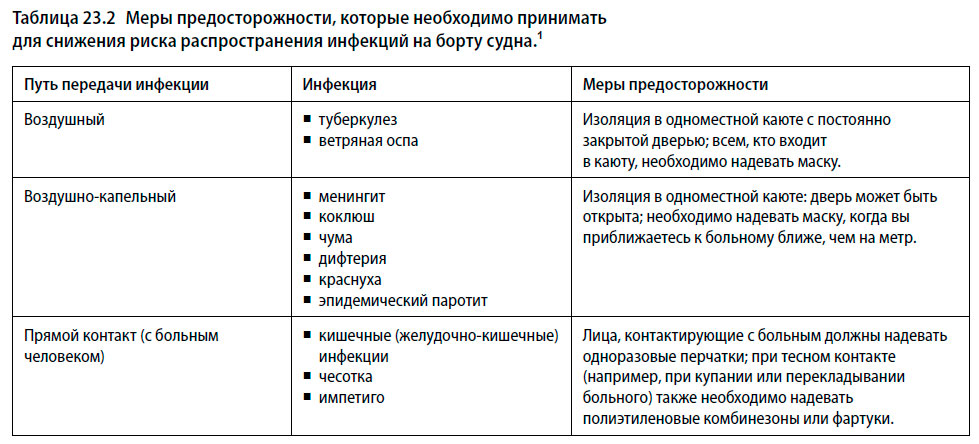
- Меры предосторожности, необходимые для предотвращения распространения инфекций, зависят от способа их передачи (см. Таблицу 23.2).
Случайный укол использованной иглой
Врачи, медсестры и другие лица, осуществляющие уход за больными, могут заразиться болезнетворными микробами, особенно вирусами, если случайно укалываются иглой от шприца, использованной для выполнения инъекции инфекционному больному. К наиболее распространенным инфекциям, передающимися при случайном уколе использованной иглой относятся гепатит В, гепатит С и ВИЧ/СПИД.
Множество таких случайных уколов происходит тогда, когда лицо, осуществляющее уход за больным, пытается надеть защитный колпачок на иглу после ее использования, или когда игла оставляется на полотенце или простыне. После инъекций ВСЕ иглы вместе со шприцами ДОЛЖНЫ сразу помещаться в контейнер, специально предназначенный для сбора использованных острых одноразовых предметов.
Вирусы, которые могут передаваться при случайном уколе иглой, включают:
- Вирус гепатита В:
- вирус гепатита В является наиболее контагиозным из трех вирусов, обсуждаемых в данной главе, но заражение этим вирусом можно предотвратить путем вакцинации;
- любой человек, который возможно будет оказывать медицинскую помощь больным на борту судна или осуществлять уход за ними, должен быть привит от гепатита В;
- если не привитый человек, подвергается заражению вирусом гепатита В, риск развития инфекции можно уменьшить путем немедленной вакцинации, которая наиболее эффективна в случае ее проведения в течение 24 часов после заражения, и поэтому следует как можно быстрее обратиться за медицинской консультацией.
- Вирус гепатита С:
- при случайном уколе использованной иглой риск заражения вирусом гепатита С составляет около 2%;
- против вируса гепатита С вакцины не существует, также как не существует лечения, которое могло бы предотвратить развитие инфекции после заражения этим вирусом;
- член экипажа, который случайно укололся иглой, использованной у пациента с диагностированным гепатитом С или у больного, чей серологический статус относительно вируса гепатита С неизвестен, должен обратиться к врачу в следующем порту;
- если пациент, чья кровь была на игле, согласится пройти обследование на гепатит С в следующем порту, отрицательный результат его анализа позволит члену экипажа, случайно уколовшемуся этой иглой, избежать целого ряда обследований.
- Вирус иммунодефицита человека (ВИЧ):
- случаи заражения ВИЧ после случайного укола использованной иглой встречаются редко;
- в медицинских учреждениях (больницах, клиниках, медицинских центрах и т. д.) риск заражения ВИЧ после однократного укола иглой, на которой осталась кровь больного с диагностированной ВИЧ-инфекцией или СПИДом, составляет менее 0,5%;
- если ВИЧ-статус пациента неизвестен, что, к примеру, возможно на борту судна, то риск инфицирования составит 0,5% от показателя распространенности ВИЧ-инфекции (процент людей, живущих с ВИЧ) в регионе проживания пациента;
- риск передачи ВИЧ-инфекции через кровь или другие биологические жидкости инфицированного пациента в случае их попадания в глаза или рот лицу, осуществляющему уход за этим пациентом, значительно ниже, чем в случае случайного укола использованной иглой;
- лечение с целью предотвращения развития ВИЧ-инфекции у человека, который укололся иглой, использованной у пациента, чей ВИЧ-статус неизвестен, как правило, не назначается, за исключением тех случаев, когда установлено, что этот пациент относится к группе высокого риска по ВИЧ-инфекции, куда входят, например, потребители инъекционных наркотиков и мужчины, практикующие секс с мужчинами;
- если член экипажа, который случайно укололся использованной иглой, хочет пройти курс профилактического лечения против ВИЧ, его желание следует удовлетворить;
- рекомендуемое лечение с целью профилактики ВИЧ-инфекции у человека, который укололся иглой, использованной у больного, который мог быть как ВИЧ-инфицированным, так и нет, включает в себя:
- ›› зидовудин в дозировке 300 мг в комбинации с ламивудином в дозировке 150 мг, которые входят в состав одной таблетки (Комбивир®), по одной таблетке два раза в сутки в течение четырех недель;
- ›› побочные эффекты и меры предосторожности описаны в Главе -Судовая аптека;
- ›› если человек, чья кровь была на использованной игле, согласен пройти тестирование на ВИЧ-инфекцию, то такой тест можно провести в следующем порту: если результат этого теста будет отрицательным, лечение случайно уколовшегося человека можно прекратить.
Лечение инфекционных болезней
Многие инфекционные болезни не требуют специального лечения. Даже если существует такой антибиотик, который убьет микроорганизм, вызвавший инфекцию, собственного иммунного ответа организма на инфекцию, как правило, бывает достаточно для того, чтобы справиться с ней. Поэтому важно поддерживать и повышать собственную защиту организма больного против инфекции.
✔ Что делать — основные принципы
- Разденьте пациента и тщательно его осмотрите, особенно на наличие сыпи, ранок или укусов, которые могут помочь установить диагноз.
- Уложите больного в постель и назначьте человека, который будет ухаживать за ним, мыть его посуду и следить за тем, чтобы ей никто не пользовался кроме больного (см. Главу - Уход за больными и медицинские манипуляции).
- Если у больного температура поднимается выше 39,5 °C, обтирайте его тело губкой, смоченной в холодной воде.
- Если у пациента отмечаются признаки прострации (полный упадок сил) или высокая температура, проследите, чтобы ему подавали подкладное судно или мочеприемник, когда понадобится.
- Если пациент тяжело болен, или вы подозреваете у него опасную инфекцию, которой могут заразиться другие члены экипажа, обратитесь за медицинской консультацией.
Питание
Какая диета лучше подойдет больному с инфекционным заболеванием, будет зависеть от вида инфекции и тяжести лихорадки. У пациента с лихорадкой, вызванной инфекционным заболеванием, как правило, плохой аппетит, и поэтому диета может ограничиться употреблением жидкостей, таких как вода с добавлением лимонного сока и сахара, сладкий чай или любой подобный напиток, который нравится больному.
✔ Что делать
- Разрешите пациенту есть все, что он хочет, за исключением случаев, когда существуют конкретные рекомендации в отношении диеты, о которых речь пойдет ниже (как правило, в случае диарейных заболеваний).
- Если у больного нет аппетита, не заставляйте его есть: голод в течение нескольких дней не принесет вреда, при условии потребления достаточного количества жидкости.
- Посоветуйте пациенту, который отказывается от еды, употреблять хотя бы немного сахара в виде фруктового сока, сладких безалкогольных напитков или подслащенного чая: при недостаточном поступлении в организм глюкозы, он начинает расщеплять мышечный белок, чтобы обеспечить себя энергией.
Некоторые распространенные или опасные инфекции, которые могут возникнуть на борту судна
(представлены ниже в алфавитном порядке; ВИЧ-инфекция и СПИД описаны в Главе - Инфекции, передаваемые половым путем)
Бешенство
Бешенство вызывается вирусом, который поражает головной мозг. Если у человека симптомы заболевания уже появились, летальный исход неизбежен. Вирус передается при укусе бешеного млекопитающего (только млекопитающие животные могут быть инфицированы). Бешенство не передается непосредственно от человека к человеку. В менее развитых странах в 90% случаев причиной бешенства являются укусы собак. В некоторых странах летучие мыши, лисы и другие дикие плотоядные животные являются основными переносчиками болезни; мыши, белки, морские свинки и кролики не являются переносчиками бешенства. Обычно летучие мыши кусают по ночам, и часто ранки от их укусов очень небольшие, так что пациенты могут и не подозревать, что могли подвергнуться заражению вирусом бешенства.
✔ Что делать
- Сразу после укуса, который мог вызвать инфицирование, промойте рану водой с мылом.
- Обработайте рану раствором повидон-йода.
- Как можно скорее обратитесь за медицинской консультацией: возможно, потребуется эвакуация пациента в больницу для проведения лечения, направленного на предупреждение бешенства.
- Постарайтесь выяснить следующие подробности и сообщите их врачу:
- какое животное укусило пострадавшего;
- при каких обстоятельствах был получен укус: животное, напавшее на человека без всякой причины, с большей долей вероятности может оказаться бешеным, чем животное, чье нападение было спровоцировано;
- можно ли поймать животное, чтобы понаблюдать за ним;
- место укуса: инкубационный период болезни короче, если заражение произошло при укусе в область головы, по сравнению с укусами любых других частей тела.
Болезни горла
Болезни горла встречается довольно часто и в большинстве случаев обусловлены вирусными инфекциями. Среди этих инфекций наиболее опасной, хотя и не самой распространенной, является инфекционный мононуклеоз (см. выше). Примерно в 10–15% случаев причиной болезни горла является инфекция, вызываемая стрептококком группы А (Streptococcus pyogenes). Инфицирование этой бактерией может привести к образованию абсцесса вокруг миндалин (паратонзиллярный абсцесс) или, в некоторых случаях, спровоцировать заболевание суставов и сердца, называемое ревматической лихорадкой. Изолировать пациента, инфицированного стрептококками группы А, нет необходимости.
✔ Что делать
- Если у пациента с болью в горле наблюдаются три или более из нижеперечисленных симптомов, можно с большой долей вероятности заподозрить инфекцию, вызванную стрептококками группы А:
- желтоватый налет на миндалинах, на задней или боковых стенках глотки, напоминающий сливки;
- болезненные и увеличенные подчелюстные лимфатические узлы;
- лихорадка, на которую жалуется пациент, или которая обнаруживается при измерении температуры;
- отсутствие кашля.
- Если вы подозреваете стрептококковую инфекцию, давайте по 500 мг азитромицина перорально два раза в сутки в течение пяти дней.
- Имейте в виду, что лечение антибиотиком сократит продолжительность заболевания и предотвратит развитие ревматической лихорадки только в том случае, если больной пройдет полный курс антибактериальной терапии, даже если симптомы у него исчезнут через один или два дня.
- Если у пациента болит горло, но нет симптомов, указывающих на стрептококковую инфекцию, давайте:
- по 1000 мг парацетамола перорально каждые шесть часов, ИЛИ
- лакричный чай, который уменьшит боль в горле.
Настораживающие признаки
В редких случаях боль в горле может быть признаком серьезной инфекции или может быть обусловлена абсцессом подлежащих тканей по обе стороны от глотки или позади нее: если у пациента с болью в горле также наблюдается любой из следующих признаков, срочно обратитесь за медицинской консультацией:
- затруднение при глотании слюны;
- слюнотечение;
- затрудненная речь;
- затрудненное дыхание;
- опухание шеи, не связанное с увеличением лимфатических узлов.
Брюшной тиф и паратифы
Брюшной тиф и паратифы вызываются двумя близкородственными бактериями рода Salmonella. По истечении двух или трехнедельного инкубационного периода при обеих инфекциях развиваются почти одинаковые признаки и симптомы, и требуется практически одинаковое лечение. Поэтому указания, приведенные в этом разделе руководства, должны выполняться как в случае лечения брюшного тифа, так и паратифов.
Передача инфекции происходит через пищу и, реже, через воду, зараженную сальмонеллами. Вакцинация не предотвращает всех случаев заболевания брюшным тифом и совсем неэффективна в случае паратифов: однако она снижает вероятность развития тяжелой формы болезни.
Признаки и симптомы
- Лихорадка, которая, как правило, постепенно нарастает в течение первой недели («скачкообразная лихорадка»), но при этом у больного отмечается неожиданно низкая частота пульса, учитывая высокую температуру;
- боль в животе;
- головная боль;
- плохое самочувствие;
- запоры (отмечаются чаще, нежели диарея);
- кашель, примерно в одной трети случаев;
- в некоторых случаях в течение второй недели заболевания отмечается появление классической сыпи, состоящей из:
- едва заметных бледно-розовых пятен («брюшнотифозные розеолы») на туловище и животе; обратите внимание, что, поскольку антибиотики обычно назначаются в первую неделю заболевания, появление сыпи становится редкостью;
- примерно у 10% пациентов, которым не проводится лечение, на третьей неделе заболевания появляются симптомы перфорации кишечника и перитонита, а именно:
- кровь в стуле;
- резкое усиления боли в животе и его вздутие.
✔ Что делать
- Давайте по 500 мг ципрофлоксацина перорально два раза в сутки в течение 10 дней; ИЛИ:
- по 1000 мг азитромицина перорально один раз в сутки в течение пяти дней.
- Проведите повторный курс антибактериальной терапии больным, у которых наблюдается рецидив заболевания и снова появляется лихорадка.
- Следите за соблюдением мер предосторожности, направленных на предотвращение распространения инфекции, таких как:
- частое и тщательное мытье рук больным;
- запрет на приготовление пищи больным и его контакт с пищевыми продуктами;
- запрет на возвращение к служебным обязанностям по приготовлению пищи члена команды с подозрением на брюшной тиф до полного исключения у него возможного носительства возбудителя этой болезни (см. Примечание ниже).
Примечание
- Некоторые пациенты становятся хроническими носителями возбудителя брюшного тифа: они не заболевают, но могут распространять болезнь, если работают на камбузе, и им может потребоваться проведение повторных курсов антибактериальной терапии.
- Пациенты, которые страдают заболеваниями желчного пузыря, чаще становятся хроническими носителями инфекции: для полного излечения носительства может потребоваться удаление желчного пузыря.
Ветряная оспа и опоясывающий лишай (вирус ветряной оспы)
Вирус ветряной оспы вызывает как саму ветряную оспу, так и опоясывающий лишай (опоясывающий герпес). Человек заболевает ветряной оспой, когда впервые инфицируется вирусом. Пациент полностью выздоравливает, но вирус остается в организме, и при его повторной активации спустя годы, у пациента может развиться опоясывающий лишай.
ВЕТРЯНАЯ ОСПА
Вирус ветряной оспы распространяется по воздуху с микрочастицами, на которых он находится. Ветряная оспа очень заразна: если она возникает у одного человека на борту судна, как минимум две трети членов экипажа, которые еще не переболели этой болезнью или не были вакцинированы против нее, скорее всего, заболеют в случае несоблюдения мер предосторожности. Человек, у которого нет иммунитета к ветряной оспе, наверняка заболеет, если проведет более часа в одном помещении с больным. Большинство взрослых из более развитых стран переносят ветряную оспу в детском возрасте, но примерно одна треть взрослого населения бедных или тропических стран не болели этой инфекцией в детстве и, вероятно, восприимчивы к ней. Поскольку взрослые, зараженные вирусом ветряной оспы, могут серьезно заболеть, вспышка эпидемии на борту судна может существенно затруднить его эксплуатацию.
Признаки и симптомы
- Заболевание обычно начинается через 15 дней после контакта с больным человеком;
- лихорадка;
- плохое самочувствие;
- в течение одного дня появляется сыпь, состоящая из красных мелких пятен, которые быстро превращаются в пузырьки, наполненные жидкостью (везикулы), и при этом часто отмечается сильный зуд;
- в течение трех–четырех дней появляются новые пузырьки, в то время как образовавшиеся ранее пузырьки покрываются корочками и заживают.
ОСЛОЖНЕНИЯ
- Наслоение бактериальной инфекции вызывает:
- повторную лихорадку;
- покраснение и отек кожи вокруг пораженной области.
- Пневмония, редкое осложнение, которое возникает во время активных высыпаний, вызывает:
- одышку;
- сухой кашель;
- резкое увеличение частоты дыхания;
- летальный исход у значительной части пациентов даже при самом квалифицированном стационарном лечении.
✔ Что делать
- Вы можете проводить только симптоматическое лечение ветряной оспы: этиотропного лечения (т. е. лечения основного заболевания) не существует.
- Поручите уход за больным члену экипажа, который болел ветряной оспой или был вакцинирован против нее.
- Назначать больному постельный режим не нужно, но его необходимо изолировать в отдельной одноместной каюте.
- Проследите за тем, чтобы члены экипажа, которые не болели ветряной оспой и не были вакцинированы против нее, не вступали в контакт с больным.
- Рекомендуйте пациенту не расчесывать сыпь: это может привести к наслоению бактериальной инфекции.
- Рекомендуйте пациенту мыть руки как можно чаще и коротко обрезать ногти, потому что во сне больные часто расчесывают сыпь.
- Для облегчения зуда давайте по 10 мг цетиризина перорально на ночь.
- Как правило, нет необходимости снижать температуру, но если потребуется, можете давать по 1 г парацетамола перорально каждые шесть часов.
- Если вы предполагаете вторичное бактериальное инфицирование элементов сыпи, начните давать по одной таблетке препарата амоксициллин + клавуланат, 875/125 мг, два раза в сутки.
- Если вы подозреваете ветряночную пневмонию, примите меры для срочной эвакуации больного.
- Примечание:
- пациенты перестают быть заразными, когда последние элементы сыпи покрываются корочкой (не обязательно ждать, чтобы они полностью зажили);
- вакцинация в течение трех–пяти дней после контакта с больным позволит предотвратить большинство случаев заболеваний ветряной оспой;
- если у члена экипажа ветряная оспа возникает во время стоянки судна в порту, или если член экипажа, у которого отсутствует иммунитет к этому заболеванию, имел контакт с больным, рассмотрите возможность проведения вакцинации всех членов экипажа, у которых нет иммунитета к ветряной оспе, для предотвращения вспышки этой болезни на борту судна.
ОПОЯСЫВАЮЩИЙ ЛИШАЙ (ОПОЯСЫВАЮЩИЙ ГЕРПЕС)
Опоясывающий лишай возникает у человека, который ранее переболел ветряной оспой. Во время заболевания ветряной оспой вирус «прячется» от иммунной системы в нервах, иннервирующих кожу. Годы спустя, когда иммунная защита человека ослабевает, вирус может высвобождаться из нервов и поражать кожу в зоне их иннервации. В большинстве случаев это заболевание встречается у лиц старше 55 лет.
Признаки и симптомы
- В большинстве случаев, глубокая жгучая боль, ощущаемая по ходу пораженных нервов с одной стороны груди или живота.
- Лихорадка и плохое самочувствие, в некоторых случаях.
- Через несколько дней или через неделю после появления боли, в месте ее локализации появляется сыпь; обратите внимание:
- эта сыпь напоминает ветряночную, но располагается только в тех местах, где ощущается боль.
- Через 7–10 дней элементы сыпи покрываются корочками, и пациент перестает быть заразным.
ОСЛОЖНЕНИЯ
- В 10% случаев опоясывающего герпеса в области высыпаний длительное время отмечается болевой синдром (постгерпетическая невралгия).
- Если поражается нерв, иннервирующий лобную область, возможно вовлечение в процесс глаза с потерей зрения.
✔ Что делать
- Если вы осмотрели пациента не позднее 72 часов после появления сыпи, начните давать ему по 800 мг ацикловира перорально пять раз в сутки в течение семи дней.
- Болевой синдром при опоясывающем герпесе может быть очень сильным и плохо поддаваться купированию: может потребоваться назначение морфина в дозе 10–20 мг каждые три–четыре часа, желательно перорально;
- Если у пациента опоясывающий герпес поражает кожу вокруг глаз, обратитесь за медицинской консультацией с целью эвакуации больного и, ожидая ее, начинайте давать ацикловир по указанной выше схеме.
- Закройте сыпь одеждой или наложите легкую неприлипающую повязку.
- Примечание:
- изолировать больного не нужно;
- у любого человека, восприимчивого к вирусу ветряной оспы и имевшего контакт с жидкостью из пузырьков на коже больного, может развиться ветряная оспа, но не опоясывающий лишай;
- в отличие от ветряной оспы, опоясывающий лишай не передается воздушно-капельным путем.
Вирусный гепатит (гепатит A, B и C)
Вирусный гепатит — это инфекционное заболевание печени, вызываемое одним из вирусов гепатита. Три наиболее распространенных вируса (А, В и С) не родственны друг другу и вызывают развитие трех различных симптомокомплексов; общим у этих вирусов является только то, что они вызывают гепатит.
ВИРУСНЫЙ ГЕПАТИТ А
Вирусный гепатит А широко распространен во всем мире. Инфицированные дети болеют редко, но поскольку уровень жизни в мире растет, многим людям удается избежать заболевания до достижения ими взрослого возраста, когда с большей вероятностью развиваются клинические проявления гепатита. Развитие заболевания, вызываемого вирусом гепатита А, можно предотвратить путем вакцинации. Специфического лечения вирусного гепатита А не существует.
Вирус гепатита А передается только фекально-оральным путем и присутствует в фекалиях пациента задолго до появления симптомов болезни. Большинство случаев заражения гепатитом А происходит в доме пациента, и большинство заболевших имели прямой контакт с инфицированным человеком. Отмечены отдельные случаи заражения через пищевые продукты, как правило, при употреблении в пищу моллюсков, не прошедших достаточную термическую обработку.
Признаки и симптомы
- Начало заболевания в течение двух–семи недель после заражения;
- повышенная утомляемость;
- плохое самочувствие;
- тошнота;
- потеря аппетита;
- лихорадка;
- боль в правом подреберье (в области печени);
- через неделю или чуть позже появление темной мочи;
- обесцвеченный стул;
- желтуха (желтое окрашивание кожи и зуд), нарастающая в течение одной или двух недель, и затем ее уменьшение: возникновение желтухи сопровождается снижением интенсивности лихорадки и появлением плохого самочувствия.
ОСЛОЖНЕНИЯ
- У некоторых пациентов, страдающих вирусным гепатитом В или С, и заболевающих вирусным гепатитом А, развивается тяжелая печеночная недостаточность.
✔ Что делать
- Соблюдать меры предосторожности при контактах.
- Следите за тем, чтобы пациент не готовил еду и не имел контакта с пищевыми продуктами, которые могут съесть другие члены экипажа.
- Пациент должен использовать одноразовые тарелки и столовые приборы или же тарелки и столовые приборы индивидуального пользования.
- Пациент должен часто и тщательно мыть руки: вирус может сохраняться на немытых пальцах в течение нескольких часов.
- Следите за тем, чтобы в качестве дезинфицирующего средства при обработке поверхностей, потенциально контаминированных вирусом гепатита А, использовался бытовой отбеливатель.
- Настоятельно рекомендуйте пациенту воздерживаться от употребления алкоголя во время болезни, но при этом придерживаться обычного рациона питания.
- Если боль и лихорадка причиняют больному беспокойство, давайте ему по 600 мг ацетилсалициловой кислоты (Аспирин®) перорально каждые четыре– шесть часов; имейте в виду:
- пациентам с вирусным гепатитом нельзя назначать парацетамол.
- Пациент должен обратиться к врачу в следующем порту.
ВИРУСНЫЙ ГЕПАТИТ В
Вирус гепатита В вызывает несколько заболеваний, поражающих печень, а также приводит к развитию внепеченочной симптоматики. Хроническая форма гепатита В может приводить к развитию цирроза и рака печени (гепатоцеллюлярная карцинома). Вирус гепатита В передается через кровь инфицированного человека, но заражение можно предотвратить путем вакцинации. Специфического лечения вирусного гепатита В не существует.
Примечание
- В Китае, в странах Юго-Восточной Азии и в странах, расположенных к югу от Сахары:
- от 10 до 20% населения страдают хронической формой вирусного гепатита В;
- большинство людей инфицируется вирусом при рождении, но гепатит у них не развивается.
- В Японии, в странах Средиземноморья, Южной Америки и Ближнего Востока:
- от 3 до 5% населения инфицированы; в большинстве случаев заражение происходит в детском возрасте в результате контакта с кровью инфицированного человека, получившего незначительные травмы.
- В Австралии, странах Северной Америки и северной Европы:
- менее 2% людей инфицировано; в большинстве случаев заражение происходит при половом контакте или при внутривенном введении наркотиков во взрослом возрасте;
- инфицирование взрослых чаще всего приводит к развитию у них гепатита, который редко переходит в хроническую форму.
Признаки и симптомы
- Начало заболевания после инкубационного периода, продолжительностью от одного до четырех месяцев;
- потеря аппетита;
- плохое самочувствие;
- дискомфорт в правом подреберье;
- желтуха (желтое окрашивание кожи) примерно у одной трети пациентов с острым гепатитом В.
ОСЛОЖНЕНИЯ
- В некоторых случаях развивается печеночная недостаточность, особенно у пациентов, чья печень уже повреждена вследствие других причин.
- печеночная недостаточность вызывает:
- усиление желтухи;
- увеличение размеров живота;
- подкожные кровоизлияния, спонтанные или после совсем незначительных травм;
- раздражительность;
- спутанность сознания.
✔ Что делать
- Больного не нужно изолировать, так как источником инфекции является только его кровь.
- Предупредите пациента, чтобы он никому не давал пользоваться своей бритвой, зубной щеткой или любыми другими личными принадлежностями, на которых может оставаться его кровь.
- Предупредите пациента о необходимости воздерживаться от половых контактов, пока не разрешит врач.
- Пациент должен обратиться к врачу в следующем порту.
- Настоятельно рекомендуйте пациенту воздерживаться от употребления алкоголя во время болезни, но при этом придерживаться обычного рациона питания.
✘ Чего нельзя делать
- НЕЛЬЗЯ давать больному парацетамол: его использование может привести к развитию печеночной недостаточности.
ВИРУСНЫЙ ГЕПАТИТ С
Вирус гепатита С вызывает одно из самых распространенных заболеваний печени у людей, проживающих в более развитых странах. В большинстве случаев заражение происходит при внутривенном введении наркотиков или при других формах контакта с кровью инфицированного человека. Простой тесный контакт при отсутствии контакта с кровью больного не может привести к заражению вирусом гепатита С. Обычно инфицирование не приводит к возникновению острого заболевания, но почти у всех пациентов развивается хроническая форма гепатита и бессимптомное хроническое воспаление печени. Хронический гепатит С является частой причиной цирроза печени, который, как правило, развивается спустя многие годы после заражения.
Гельминтозы
ОСТРИЦЫ
Острицы (Enterobius vermicularis) чаще всего заражают детей, но могут заражать и взрослых. Болезнь распространена во всех регионах мира. Взрослые особи гельминтов паразитируют в кишечнике человека. Ночью самки гельминтов выходят из прямой кишки зараженного человека, чтобы отложить яйца вокруг заднего прохода. Эти яйца в дальнейшем попадают на пальцы зараженного человека, откуда они могут попасть к нему в рот и вызвать повторное самозаражение, или к другим людям при контакте с этим человеком. Яйца гельминтов могут также передаваться через загрязненное постельное белье или пищевые продукты.
Признаки и симптомы
- В большинстве случаев симптомы отсутствуют;
- в некоторых случаях отмечается зуд вокруг заднего прохода;
- в некоторых случаях самок взрослых гельминтов белого цвета и длинной около 10 мм можно увидеть на коже вокруг заднего прохода зараженного человека или в его фекалиях.
✔ Что делать
- Если вы подозреваете, что член экипажа заражен острицами, дайте ему и всем контактным лицам по 100 мг мебендазола перорально однократно.
АСКАРИДЫ И ВЛАСОГЛАВЫ
Глистные инвазии, вызываемые аскаридами (Ascaris lumbricoides) и власоглавами (Trichiura trichiuriasis), распространены в тропических районах с плохими санитарными условиями и низким уровнем личной гигиены населения. Заражение происходит при употреблении пищевых продуктов или, реже, питьевой воды, контаминированной яйцами гельминтов. Оба вида гельминтов рассматриваются здесь вместе, потому что их географический ареал одинаков, и часто происходит одновременное заражение ими.
Аскарида — это большой гельминт около 5 мм в диаметре и длиной до 30 см. Когда яйца аскариды попадают в желудочно-кишечный тракт человека, из них образуются личинки. Личинки проникают в стенку кишечника и попадают в кровоток, с которым они попадают в легкие. В легких личинки созревают в течение нескольких дней, а затем перемещаются вверх по дыхательным путям и попадают в глотку, где они проглатываются больным. Вновь попадая в кишечник, гельминты превращаются во взрослые особи. Аскариды могут прожить в кишечнике человека несколько месяцев или даже до двух лет. Когда они погибают, их можно обнаружить в фекалиях больного, что зачастую является первым признаком гельминтоза.
Власоглав достигает в длину около 4 см и паразитирует в толстом кишечнике. Человек заражается при употреблении пищевых продуктов, контаминированных яйцами власоглава, которые в кишечнике превращаются во взрослые особи, которые затем прикрепляются к его стенкам. Самки гельминтов откладывают яйца в кишечнике, откуда они вместе с фекалиями выходят наружу.
Признаки и симптомы
- В большинстве случаев симптомы отсутствуют.
✔ Что делать
- Если в фекалиях человека обнаружены гельминты, давайте ему по 100 мг мебендазола перорально два раза в сутки в течение трех дней.
АНКИЛОСТОМЫ
Заражение анкилостомами происходит в очень дождливых районах с плохими санитарными условиями и низким уровнем личной гигиены населения. Яйца гельминта попадают в окружающую среду с фекалиями зараженного человека. Если фекалии попадают во влажную почву, из яиц образуются личинки, которые могут внедряться в кожу человека, ходящего босиком по контаминированной ими почве. Проникновение в организм всего лишь нескольких личинок может вызвать заражение, поэтому даже кратковременный контакт с контаминированной почвой может привести к нему.
Из кожи личинки попадают в кровоток, с которым они попадают в легкие. Поднимаясь вверх по дыхательным путям, личинки попадают в глотку, где они проглатываются больным и затем попадают в кишечник. Там они превращаются во взрослые особи, которые прикрепляются к стенке кишечника и питаются кровью. Анкилостомы живут в кишечнике человека в течение многих лет, поэтому они могут обнаруживаться у людей, которые не посещали в недавнем прошлом районы, где распространен этот гельминтоз.
Признаки и симптомы
- Когда гельминты проникают в кожу человека, который ходит босиком по контаминированной ими почве, возникает зудящая сыпь («анкилостомидоз кожи»).
- Во многих случаях, когда гельминты в первый раз попадают в кишечник из легких, появляются:
- диарея;
- рвота;
- боль в животе.
- Наблюдается тяжелая анемия, вызванная потерей крови, особенно у детей, страдающих от недоедания, и женщин из бедных общин: каждый гельминт высасывает около 0,5 мл крови в сутки.
✔ Что делать
- Если вы подозреваете, что член экипажа заражен анкилостомами, давайте ему по 100 мг мебендазола перорально два раза в сутки в течение трех дней.
ЛЕНТОЧНЫЕ ГЕЛЬМИНТЫ
БЫЧИЙ И СВИНОЙ ЦЕПНИ
Заражение крупного рогатого скота бычьим цепнем (Taenia saginata) и свиней свиным цепнем (Taenia solium) происходит через пищу или воду, загрязненную фекалиями человека, который является переносчиком яиц этих гельминтов. Поэтому гельминтоз распространен там, где животные и люди живут в непосредственной близости друг от друга, и где санитарные условия оставляет желать лучшего. Яйца заглатываются крупным рогатым скотом или свиньями с загрязненным кормом, и в их кишечнике из яиц образуются личинки. С кровотоком личинки попадают в мышцы животного, где они образуют цисты размером несколько миллиметров в диаметре. Люди заражаются при употреблении в пищу мяса, не прошедшего достаточную термическую обработку.
Взрослые особи ленточных гельминтов достигают больших размеров, часто до 10 метров в длину, и в кишечнике большинства зараженных людей паразитируют одна или две особи. С помощью присосок и крючков на головке гельминт прикрепляется к стенке тонкого кишечника. Остальная часть гельминта состоит из цепочки члеников (проглоттида), содержащих яйца. Проглоттиды, каждая около сантиметра в диаметре, могут самостоятельно передвигаться. Они попадают в толстый кишечник и вместе с фекалиями выходят наружу, где и могут быть замечены пациентом. Другие симптомы гельминтоза отсутствуют.
Примечание
- Яйца бычьего цепня, выделяемые с фекалиями, не могут заразить других людей, а только крупный рогатый скот.
- Яйца свиного цепня могут приводить к заражению людей, вызывая заболевание, называемое цистицеркоз.
- При цистицеркозе личинки гельминта мигрируют из кишечника в мышцы или головной мозг, где они образуют цисты, такие же, как у свиней: цисты в головном мозге могут привести к развитию эпилепсии.
ШИРОКИЙ ЛЕНТЕЦ
Заражение широким лентецом (Diphyllobothrium latum) чаще всего происходит в странах северной Европы и в Японии. Как и другие ленточные гельминты, взрослые особи живут в кишечнике человека и их яйца выходят наружу с фекалиями. Когда яйца попадают в пресную воду, из них образуются личинки, которые поедаются водяной блохой, которую, в свою очередь, поедают крабы и рыбы. Личинки развиваются в крабах и рыбе и заражают людей, которые едят крабов и рыбу сырыми или недостаточно термически обработанными.
Признаки и симптомы
- В большинстве случаев симптомы отсутствуют.
- В фекалиях проглоттиды обнаруживаются очень редко.
✔ Что делать
- Поскольку доза противоглистных препаратов должна подбираться в зависимости от вида гельминтов, и после проведения лечения требуется повторное обследование больного на предмет их полного уничтожения, пациент, у которого обнаружены проглоттиды, должен обратиться к врачу в следующем порту.
- Для предотвращения заражения ленточными глистами:
- следите за тем, чтобы все мясо проходит проверку: цисты ленточных гельминтов можно увидеть невооруженным глазом;
- следите за тем, чтобы мясо проходило достаточную термическую обработку и правильно замораживалось;
- не допускайте членов экипажа, у которых были обнаружены проглоттиды, к пищевым продуктам и приготовлению еды; настоятельно требуйте, чтобы они тщательно мыли руки, для того чтобы свести к минимуму риск развития у них цистицеркоза;
- предупредите членов экипажа об опасности употребления в пищу сырых или не прошедших достаточную термическую обработку рыбы или крабов, особенно пресноводных.
ТРИХИНЕЛЛЕЗ (ТРИХИНОЗ)
Трихинеллез — это гельминтоз, вызываемый глистами рода Trichinella. Ими можно заразиться при употреблении в пищу недостаточно термически обработанной свинины, в которой гельминты находятся в виде цист. В некоторых регионах мира мясо хищных животных, таких как медведи, содержит личинки трихинелл, и при употреблении в пищу такого мяса люди могут заразиться. В течение двух–семи дней после того, как человек съест контаминированное мясо, личинки выходят из цист под действием желудочного сока. Эти личинки попадают в тонкий кишечник и превращаются во взрослые особи. После спаривания взрослые самки гельминтов откладывают яйца, из которых развиваются личинки, попадающие с кровотоком в мышцы. В мышцах гельминты свиваются в клубок и образуют капсулу (цисту).
Признаки и симптомы
- В некоторых случаях, когда взрослые гельминты находятся в кишечнике, наблюдаются:
- боль в животе;
- рвота;
- диарея;
- через одну или две недели после заражения, когда образовавшиеся в кишечнике личинки поступают в кровь и попадают в мышцы, наблюдаются:
- сильная боль;
- болезненность и слабость во многих мышцах;
- покраснение глаз и опухание вокруг них;
- во многих случаях, высокая лихорадка.
✔ Что делать
- При подозрении на трихинеллез обратитесь за медицинской консультацией.
- Давайте больному по 300 мг мебендазола перорально три раза в сутки в течение трех дней, затем — по 500 мг перорально три раза в сутки в течение 10 дней, И:
- по 50 мг преднизона перорально один раз в сутки в течение 10 дней.
- Для предотвращения заражения трихинеллами:
- следите за тем, чтобы свинина проходила достаточную термическую обработку или находилась в замороженном состоянии в течение как минимум трех недель;
- следите за тем, чтобы мясо диких животных, таких как кабаны, медведи и моржи, проходило достаточную термическую обработку.
Грипп
ЧЕЛОВЕЧЕСКИЙ ГРИПП
Грипп — это острое инфекционное заболевание, вызываемое вирусом гриппа, которое передается от больного человека здоровым людям воздушно-капельным путем. Состояние большинства людей с гриппом улучшается в течение двух–пяти дней после начала заболевания.
Болезнь, как правило, возникает в форме эпидемий или небольших вспышек. Выделяют два типа вируса гриппа: грипп А, который иногда вызывает большие эпидемии, и грипп В, который не приводит к возникновению эпидемий. Большие эпидемии (называемые пандемиями, когда одновременно заболевают люди во многих странах) возникают, когда вирус претерпевает значительные изменения, и поэтому лишь у немногих людей имеется иммунитет к нему. Между пандемиями вирус гриппа лишь незначительно видоизменяется из года в год, так что у большинства людей имеется хотя бы некоторый иммунитет к нему, и поэтому болезнь носит менее распространенный характер и протекает легче, чем при пандемиях. Вспышки болезни возникают зимой в регионах с умеренным климатом, но в тропиках они могут произойти в любое время года. Вспышки начинаются внезапно и достигают своего пика в течение двух–трех недель, а затем в течение двух–трех месяцев стихают.
В городах во время вспышек гриппа заболевает от одной десятой до одной пятой части населения, но внутри изолированных групп людей, например на судне, практически все члены экипажа могут заболеть в одно и то же время, что может пагубно отразиться на эффективности и безопасности эксплуатации судна. По этим причинам, при первом случае заболевания на борту, или если судно заходит в порт, в котором продолжается вспышка гриппа, следует незамедлительно принять активные меры по предотвращению возможной вспышки болезни на борту судна.
Для профилактики инфекции существует вакцина. Она рекомендована к применению у лиц старше 50 лет и у людей с хроническими заболеваниями. Вакцинация должна проводиться каждый год из-за постоянного видоизменения вируса гриппа. Для формирования иммунитета требуется две недели, так что вакцинацию лучше проводить до возникновения вспышки болезни.
Признаки и симптомы
- Внезапное начало через один–два дня после контакта с больным гриппом:
- лихорадка;
- кашель;
- плохое самочувствие;
- головная боль;
- слабость и повышенная утомляемость.
Примечание
- Диагноз гриппа очень вероятен, если:
- во время вспышки гриппа у пациента с самого начала заболевания наблюдались лихорадка и кашель.
- Диагноз гриппа маловероятен, если у пациента наблюдаются:
- симптомы простуды, такие как заложенность носа, насморк и чихание;
- увеличение лимфатических узлов;
- респираторные симптомы при отсутствии вспышки гриппа на судне.
ОСЛОЖНЕНИЯ
- Основным осложнением гриппа является бактериальная пневмония, которая наиболее чаще развивается у пациентов старше 50 лет или у пациентов, страдающих другими болезнями легких или сердца.
- Самой частой причиной пневмонии у больного гриппом является инфицирование пневмококком или золотистым стафилококком (Staphylococcus aureus).
- Бактериальную пневмонию следует заподозрить, если у пациента с гриппом после улучшения состояния вновь поднимается высокая температура, появляется кашель с темной мокротой, иногда с примесью крови, и одышка.
- В небольшом числе случаев тяжелая пневмония может быть вызвана самим вирусом гриппа: у пациента в течение трех или четырех дней не наступает улучшения, но отмечается повышение температуры и нарастание одышки и кашля.
✔ Что делать
- Для облегчения симптомов гриппа, особенно лихорадки, давайте по 1000 мг парацетамола перорально каждые шесть часов.
- Изолируйте больного.
- Следите за тем, чтобы лица, осуществляющие уход за больным, носили маски, перчатки и одноразовые полиэтиленовые фартуки или аналогичные защитные средства, которые можно мыть горячей водой, а также, чтобы они мыли руки после того, как заходили в каюту больного.
- Лечите сопутствующую гриппу пневмонию так же, как и любую другую пневмонию (см. Главу - Болезни органов дыхания).
ПТИЧИЙ ГРИПП (ГРИПП H5N1)
Птицы, особенно водоплавающие, такие как утки, всегда были подвержены заражению вирусами гриппа. Большинство из этих вирусов не может инфицировать людей. Тем не менее, пандемии гриппа 1918, 1957, и 1968 годов были вызваны вирусами птичьего гриппа, которые приобрели способность инфицировать людей и распространяться среди них. Свиньи, которые могут инфицироваться вирусами как человеческого, так и птичьего гриппа, могут играть определенную роль в заражении людей вирусом птичьего гриппа.
В последнее время среди птиц в Азии и Европе широко распространился штамм вируса птичьего гриппа, называемый H5N1, которым заразились некоторые люди, имевшие тесный контакт с инфицированными птицами.
- На момент написания данного руководства не было отмечено случаев передачи вируса от человека к человеку воздушно-капельным путем, как это происходит при обычном гриппе.
- Заболевание, вызываемое у людей вирусом H5N1, может быть очень тяжелым и характеризуется высоким уровнем летальности.
- Если этот вирус вдруг приобретает способность легко передаваться от человека к человеку, то вероятно возникновение пандемии с большим количеством смертей, таким как при пандемии гриппа 1918 года.
- Актуальная информация о птичьем гриппе доступна по адресам в Интернет:
- www.cdc.gov/flu/avian/outbreaks/current.htm; ИЛИ www.who.int/csr/disease/avian_influenza/en/.
✔ Что делать
- Немедленно обратитесь за медицинской консультацией, если у человека, имевшего контакт с домашней птицей в течение последних 10 дней в стране, где зарегистрированы случаи заражения вирусом H5N1, появляется:
- температура выше 38 °C; И
- кашель или боль в горле, или одышка.
- Изолируйте больного и примите строгие меры предосторожности при контакте с больным.
Дифтерия
Дифтерия вызывается бактерией Corynebacterium diphtheriae. Заражение происходит при контакте с инфицированным человеком, который чаще всего является здоровым носителем. Тяжесть заболевания обусловлена действием токсина, который выделяет бактерия. Дифтерия может протекать в двух формах: при одной форме поражаются кожные покровы, при другой — дыхательные пути, а также возможно здоровое носительство этой инфекции. Болезнь практически не встречается в более развитых странах, но остается довольно распространенным явлением в бедных странах.
Дифтерию можно предотвратить путем вакцинации. Тем не менее, люди, которым были сделаны прививки против дифтерии в детском возрасте, могут заболеть по причине ослабления иммунитета с течением времени. Рекомендуется проводить ревакцинацию против дифтерии каждые 10 лет до достижения 50-летнего возраста (взрослым вводится комбинированная дифтерийно-столбнячная вакцина).
Признаки и симптомы
- Постепенное начало заболевания;
- плохое самочувствие;
- субфебрильная лихорадка;
- при респираторной форме инфекции отмечается боль в горле, вслед за которой через один или два дня в горле появляется характерная «мембрана» — серая, с четко очерченными краями пленка, настолько плотно спаянная со слизистыми оболочками, что попытки ее удаления вызывают кровоточивость подлежащих тканей;
- при кожной форме инфекции возникают язвы, покрытые серой пленкой.
Примечание
- У пациентов с болью в горле, связанной с другими бактериальными инфекциями (см. ниже), наблюдается высокая температура, а миндалины покрыты гнойным налетом, который легко снимается.
✔ Что делать
- Давайте по 500 мг азитромицина перорально два раза в сутки в течение 14 дней.
- В случае дифтерии дыхательных путей:
- изолируйте больного в отдельной одноместной каюте;
- больной должен носить маску и снимать ее только во время приема пищи;
- стерилизуйте путем кипячения обычные столовые приборы и посуду или сжигайте одноразовые столовые принадлежности, которые могут быть контаминированы выделениями из ротовой полости больного;
- только полностью вакцинированные против дифтерии члены экипажа могут контактировать с больным;
- не разрешайте другим лицам, например пассажирам, навещать больного, даже если они привиты против дифтерии, поскольку они все равно могут стать носителями этой инфекции;
- продолжайте изолировать больного до тех пор, пока его полное излечение не будет подтверждено результатами лабораторных исследований в следующем порту;
- давайте по 500 мг азитромицина перорально два раза в сутки в течение семи дней всем лицам, которые находились в тесном контакте с больным;
- у переболевшего дифтерией человека иммунитет против нее не вырабатывается: пациенту следует сделать прививку против дифтерии в следующем порту захода в случае, если у него не было первичной вакцинации или ревакцинации в течение последних 10 лет.
Желтая лихорадка
Желтая лихорадка вызывается вирусом, который переносится комарами. Более 90% случаев заболевания приходится на страны Африки, где эта болезнь эндемична и встречается на территории, протянувшейся от одного побережья к другому между южной частью Сахары и Зимбабве. В Африке переносчиком инфекции является комар Aedes, который живет в домах людей и вблизи них, поэтому в Африке случаи заболевания желтой лихорадкой встречаются в больших и малых городах, где могут возникать эпидемии («городская желтая лихорадка»). Желтая лихорадка также распространена в некоторых частях Центральной и Южной Америки, но там она переносится комарами, которые живут на деревьях, поэтому в большинстве случаев заражаются люди, которые посещают районы, густо покрытые лесами («желтая лихорадка джунглей»). Все моряки, плавающие в районах, эндемичных по желтой лихорадке, должны быть вакцинированы против нее. Многие страны требуют, чтобы путешественники, посещающие или пересекающие транзитом эндемичные по желтой лихорадке районы были вакцинированы против этой болезни (актуальный перечень этих стран доступен по адресу в Интернет: www.who.int/ith/).
Признаки и симптомы
- Заболевание развивается через пять–семь дней после заражения и сопровождается:
- лихорадкой, часто очень высокой, но при этом у больного отмечается неожиданно низкая частота пульса;
- плохим самочувствием;
- головной болью;
- болью в спине и ногах;
- раздражительностью;
- в легких случаях через три–четыре дня наступает выздоровление; ИЛИ
- через один–два дня приблизительно у 15% пациентов начинается период интоксикации, сопровождаемый:
- возобновлением лихорадки;
- рвотой;
- болями в верхней части живота;
- желтухой;
- склонностью к кровотечениям из кишечника, мочевыводящих путей и десен;
- низким диурезом;
- через несколько дней около 75% пациентов выздоравливает, а около 25% — умирает.
Примечание
- Специфического лечения желтой лихорадки не существует.
- Поскольку инкубационный период относительно короткий, в большинстве случаев заболевание возникает в районах, где отсутствуют современные медицинские учреждения.
- Если есть подозрение на случай желтой лихорадки на борту судна, необходимо получить медицинскую консультацию.
- Капитан судна должен уведомить о таком случае санитарные власти следующего порта захода и принять рекомендованные ими меры, направленные на предотвращение распространения инфекции.
Инфекции кистей рук у моряков и рыбаков
Многие инфекции кистей рук можно предотвратить с помощью простых мер, которыми часто пренебрегают. Никогда не стоит игнорировать небольшие царапины, порезы, ссадины или уколы, причиняемые плавниками рыб.
✔ Что делать
- Пациент должен тщательно вымыть руки водой с мылом.
- Протрите поврежденное место тампоном, смоченным спиртом или раствором повидон-йода.
- Наложите водонепроницаемую повязку.
- Соблюдайте особую осторожность при обработке раны, причиненной ракушками или плавниками рыб, которые могут быть заражены редкими микроорганизмами, вызывающими быстрое разрушение тканей.
- При повреждении кисти или пальца руки рыболовным крючком или ножом давайте по одной таблетке препарата амоксициллин + клавуланат, 875/125 мг, два раза в сутки.
- При ранах, причиненных ракушками или плавником рыбы, давайте по 500 мг ципрофлоксацина перорально два раза в сутки, при этом рука пациента должна находиться в покое выше уровня плеча.
- Если покраснение, жар и боль быстро распространяются по коже вокруг раны, причиненной ракушкой или плавником рыбы, обратитесь за медицинской консультацией и проводите лечение, как указано в разделе Флегмона в Главе - Кожные болезни.
Инфекционный мононуклеоз (железистая лихорадка)
Железистая лихорадка, или инфекционный мононуклеоз, вызывается вирусом Эпштейна-Барр, который также является причиной форм рака, часто встречающихся у детей в тропических регионах Африки. Инфекция передается при тесном контакте с инфицированным человеком. В бедных странах дети инфицируются вирусом Эпштейн-Барр в раннем возрасте, но редко болеют инфекционным мононуклеозом. В более развитых странах, где скученность населения ниже, инфекция часто возникает у детей только после достижения ими подросткового и старшего подросткового возраста. Практически во всех странах почти каждый человек старше 45 лет инфицирован вирусом Эпштейн-Барр и имеет к нему иммунитет.
Признаки и симптомы
- Умеренная или высокая температура и боль в горле в сочетании с увеличением шейных лимфатических узлов отмечается в течение одной–двух недель.
- Часто отмечается увеличение подмышечных и паховых лимфатических узлов (чего не наблюдается у большинства пациентов с болью в горле, вызванной другими причинами).
- Во многих случаях имеет место выраженная повышенная утомляемость, которая может наблюдаться в течение нескольких месяцев. Тошнота и рвота при поражении печени, которое часто возникает при инфекционном мононуклеозе, хотя наличие такого поражения можно подтвердить только лабораторными исследованиями.
✔ Что делать
- Для снижения температуры и облегчения боли в горле давайте по 1000 мг парацетамола перорально каждые шесть часов.
- Пациент может принимать обычную пищу, хотя в некоторых случаях боль в горле может быть настолько сильной, что он способен только пить жидкость.
- Изолировать больного не нужно.
✘ Чего нельзя делать
- Не давайте амоксициллин или амоксициллин + клавуланат пациенту с инфекционным мононуклеозом: прием этих препаратов может вызвать появление неприятной сыпи на коже больного.
Коклюш
Коклюш вызывается бактерией Bordetella pertussis. Он является важной причиной заболеваемости и смертности среди маленьких детей, но может также поражать и взрослых. Вакцинация против коклюша в детском возрасте не обеспечивает пожизненного иммунитета, и многие взрослые оказываются восприимчивыми к этой инфекции. Инкубационный период коклюша, как правило, составляет от одной до трех недель, но может длиться и гораздо дольше.
Коклюш является очень заразной болезнью и распространяется воздушно-капельным путем, но для заражения требуется относительно тесный контакт с больным, как правило, на расстоянии менее двух метров. По этой причине больные часто знают о контакте с длительно кашляющим человеком. К сожалению, пациенты наиболее заразны в начале заболевания, когда коклюш невозможно отличить от вирусного бронхита.
Признаки и симптомы
- Приступообразный кашель, в большинстве случаев сухой, возникающий в основном по ночам в виде серии кашлевых толчков, быстро следующих друг за другом, после чего в половине случаев возникает рвота.
- У детей после серии кашлевых толчков происходит судорожный свистящий вдох («реприз»).
- В большинстве случаев кашель продолжается несколько недель, но в некоторых случаях — до трех месяцев.
- Лихорадка отсутствует.
✔ Что делать
- Если вы заподозрили коклюш, изолируйте больного и примите меры предосторожности, направленные на предотвращение распространения инфекции воздушно-капельным путем (см. выше, раздел Что делать — меры предосторожности, направленные на предотвращение распространения инфекций и Таблицу 23.2).
- Больному, у которого приступообразный кашель наблюдается в течение 7 дней, начните давать азитромицин по следующей схеме: в первый день — 500 мг перорально однократно, затем по 250 мг перорально один раз в сутки в течение четырех дней; примечание:
- такое лечение снижает степень заразности пациента, но не облегчает кашель, специфического лечения которого не существует.
Краснуха
Краснуха вызывается вирусом, передающимся воздушно-капельным путем при чихании и кашле. Человек наиболее заразен до того момента, как у него появляются симптомы заболевания. Вероятность заражения от больного человека снижается после того, как у него появилась сыпь. Взрослые почти всегда легко переносят краснуху. Наибольшую опасность краснуха представляет для беременных женщин, инфицированных на ранних сроках беременности: инфекция может передаться плоду, в результате чего может родиться ребенок с глухотой, пороком сердца и патологией глаз.
Признаки и симптомы
- В начале заболевания отмечается небольшое повышение температуры, увеличение заднешейных и затылочных лимфатических узлов, но другие лимфатические узлы при этом не поражаются (увеличение именно этих лимфатических узлов характерно для краснухи).
- Красная пятнистая сыпь появляются вначале на лице, затем распространяются по всему телу.
- Боль и тугоподвижность в суставах, которые могут сохраняться в течение нескольких недель, чаще наблюдаются у женщин, и лишь изредка — у мужчин.
✔ Что делать
- Предупредите пациента о том, чтобы он избегал контактов с беременными женщинами, которые не были привиты от краснухи.
- Если в предыдущие две недели пациент находился в тесном контакте с женщиной, находящейся на ранних сроках беременности, попросите его сообщить этой женщине, что она должна обратиться к врачу.
Лихорадка денге
Лихорадка денге вызывается вирусом, переносчиком которого является комар рода Aedes Aegypti. Комар размножается в домах или вблизи них, никогда не улетает далеко от того места, где появился на свет, и кусает в основном в дневное время. Лихорадка денге встречается главным образом в городах, расположенных в тропических и субтропических регионах мира, и является одной из болезней, которыми наиболее часто заболевают люди, посещающие города Африки, Азии и Центральной Америки.
Выделяют четыре подтипа вируса лихорадки денге. После инфицирования одним из подтипов вируса, у человека формируется пожизненный иммунитет именно к этому подтипу, но не к другим подтипам.
Признаки и симптомы
- Лихорадка, длящаяся от пяти до семи дней;
- головная боль;
- боль позади глазных яблок;
- сильная боль в мышцах и суставах (настолько сильная, что лихорадку денге иногда называют «костоломной лихорадкой»);
- выраженная повышенная утомляемость, которая может наблюдаться в течение нескольких недель;
- примерно в половине случаев, появление сыпи через два дня после начала лихорадки;
- тошнота и рвота, примерно в половине случаев;
- диарея, примерно в одной трети случаев.
ОСЛОЖНЕНИЯ
- Иногда развивается геморрагическая лихорадка денге или синдром шока денге — оба состояния опасны для жизни больного и характеризуются:
- болями в животе;
- кровоизлияниями, как правило, в кожные покровы;
- рвотой с кровью;
- примесью крови в стуле;
- носовыми кровотечениями.
✔ Что делать
- Обратитесь за медицинской консультацией с целью эвакуации больного.
- При лихорадке и болях в мышцах и суставах давайте по 1000 мг парацетамола перорально каждые шесть часов, но никогда не давайте ацетилсалициловую кислоту (Аспирин®), которая может привести к усилению кровотечения, если развивается геморрагическая лихорадка денге.
- Больной может принимать обычную пищу, но при этом должен пить как можно больше жидкости.
- Примечание:
- специфического лечения лихорадки денге не существует; болезнь обычно проходит самостоятельно и заканчивается полным выздоровлением;
- вакцины против лихорадки денге не существует;
- изолировать пациента не нужно.
Малярия
Малярия вызывается простейшими, или одноклеточными, паразитами, которые заражают людей при укусе женской особью комара рода Anopheles. Существует четыре вида малярийных паразитов, но два из них — Plasmodium falciparum (возбудитель тропической малярии) и Plasmodium vivax (возбудитель трехдневной малярии) — наиболее часто вызывают малярию у людей. Тропическая является самым распространенным видом малярии в тропических регионах Африки, бассейне Амазонки, в Папуа–Новой Гвинее и странах Юго-Восточной Азии, в то время как трехдневная малярия преобладает в странах Центральной Америки и Ближнего Востока и в Индии. Большинство смертей от малярии обусловлено тропической малярией. Противомалярийной вакцины не существует.
Примечание
- Малярия широко распространена в тропических и субтропических регионах мира.
- Малярийные комары чаще встречаются в сельской местности, чем в городах, поэтому в крупных портовых городах риск заболеть малярией не так высок даже в странах с высоким общим риском заражения.
- В целом, самый высокий риск заражения малярией существует в странах Африки, расположенных южнее Сахары, средний риск — в Индии и странах Юго-Восточной Азии, и низкий риск — в странах Центральной и Южной Америки.
- Актуальная информация о риске заражения малярией в каждом конкретном порту доступна по адресу в Интернет: www.cdc.gov/travel/regionalmalaria/index.htm.
✔ Что делать для снижения риска заражения малярией
Для лиц, совершающих краткосрочные поездки в городские районы стран Юго-Восточной Азии и Южной Америки
- Поскольку малярийный комар, являющийся переносчиком малярийных паразитов, обычно кусает в темное время суток, рекомендуйте членам экипажа в ночное время оставаться в закрытом кондиционируемом или защищенном противомоскитными сетками помещении.
- Рекомендуйте членам экипажа в ночное время при нахождении на открытом воздухе носить рубашки с длинными рукавами и брюки, а открытые участки тела обрабатывать средством от комаров (см. Главу - Контроль за санитарным состоянием судна).
- Рекомендуйте членам экипажа, которые спят не в закрытых кондиционируемых помещениях, спать под противомоскитной сеткой, обработанной инсектицидом.
Для лиц, совершающих краткосрочные поездки в сельские районы стран Юго-Восточной Азии и Южной Америки, и для лиц, совершающих поездки любой продолжительности в страны Африки и в Папуа–Новую Гвинею.
- Тщательно соблюдайте меры предосторожности, указанные выше.
- Перед выходом из порта приписки рассмотрите вопрос об обеспечении экипажа судна препаратами для лекарственной профилактики малярии в соответствии с рекомендациями:
- Всемирной организации здравоохранения (адрес в Интернет: www.who.int/malaria/publications.html); ИЛИ
- Центров по контролю и профилактике заболеваний США (адрес в Интернет: www.cdc.gov/travel/regionalmalaria/index.htm).
Признаки и симптомы
- Симптомы появляются через 12–14 дней после заражения тропической малярией, и через несколько месяцев после заражения трехдневной малярией.
- Лихорадка, как правило, носит приступообразный характер и возникает ежедневно при тропической малярии, и через день — при трехдневной малярии;
- в начале приступа, по мере повышения температуры, появляется озноб;
- затем появляются головная боль, боль в мышцах, рвота и диарея;
- через час или два отмечается проливной пот с быстрым падением температуры.
- Между приступами лихорадки симптомы заболевания практически отсутствуют.
ОСЛОЖНЕНИЯ
- Церебральная малярия — основное осложнение тропической малярии:
- чаще возникает у лиц, совершающих краткосрочные поездки в эндемичные по малярии районы, чем у лиц, постоянно проживающих в этих районах, у которых, вероятно, сформировался определенный иммунитет к малярийным паразитам;
- при тяжелой форме и/или отсутствии лечения малярия может вызывать:
- ›› сонливость;
- ›› спутанность сознания;
- ›› кому;
- ›› судороги (конвульсии);
- ›› смерть;
- ›› имейте в виду, что другой наиболее частой причиной лихорадки, сопровождающейся нарушением сознания, является менингококковая инфекция, которая проявляется ригидностью мышц затылка и сыпью; оба этих симптома отсутствуют у больных малярией (см. ниже, Менингит и менингококковая инфекция).
- Почечная недостаточность — возможное осложнение тропической малярии, при котором:
- снижается количество выделяемой мочи;
- появляется очень темная моча (малярийная гемоглобинурия);
- в некоторых случаях появляется выраженная одышка и кашель с пенистой кровавой мокротой.
✔ Что делать — основные принципы
- Больной должен находиться в постели.
- Каждые четыре часа измеряйте температуру, частоту пульса и дыхания больного.
- Продолжайте измерять и отмечать температуру каждые четыре часа, пока не пройдет приступ.
- Возьмите у больного кровь для последующего анализа, чтобы подтвердить диагноз.
- Исследуйте мочу больного на наличие в ней крови один раз в сутки.
- Проводите оценку степени нарушения сознания больного по шкале комы Глазго (см. Таблицу 26.3 в Главе 26- Уход за больными и медицинские манипуляции) два раза в сутки или всякий раз, когда вы подозреваете снижение уровня сознания.
- Изолировать больного не нужно, но по возможности поместите его в каюту с кондиционером.
- Для снижения температуры давайте по 1000 мг парацетамола перорально каждые шесть часов.
- Если температура тела повышается до 39 °C, охлаждайте больного (см. Главу - Уход за больными и медицинские манипуляции).
- Возьмите мазок крови у больного для последующего исследования на наличие малярийных паразитов (см. ниже, Взятие мазка крови).
- Следует заподозрить малярию у пациента с лихорадкой при отсутствии у него других симптомов тяжелого заболевания, а также, если:
- в последние 9–30 дней этот пациент посетил район, где отмечены случаи заражения малярией; ИЛИ
- известно о приступах малярии у больного в прошлом, и в настоящее время у него отмечается лихорадка, но отсутствуют симптомы других тяжелых заболеваний;
- не исключайте диагноз малярии только потому, что пациент прошел курс лекарственной профилактики малярии.
- Начните лечение как можно скорее: позднее начало лечения увеличивает риск серьезных осложнений:
- даже если заболевание окажется не малярией, лечение не принесет особого вреда;
- если заболевание окажется малярией, отказ от лечения может привести к смерти больного, которую можно было бы предотвратить.
- Если вы решили лечить больного, следите за тем, чтобы он получил рекомендованный курс терапии в полном объеме, даже если:
- есть основания полагать, что у пациента имеется частичный иммунитет к малярии; ИЛИ
- у вас нет полной уверенности в том, что у пациента малярия.
- Имейте в виду, что пациенту с трехдневной малярией может потребоваться дополнительное лечение, которое невозможно провести на борту судна: поэтому проконтролируйте, чтобы все пациенты, получавшие лечение от малярии, обратились к врачу в следующем порту.
- Если у больного имеются симптомы, указывающие на церебральную малярию или менингококковую инфекцию, давайте противомалярийные препараты для лечения малярии и антибиотики для лечения менингококковой инфекции (см. ниже, Менингит и менингококковая инфекция), так как при отсутствии лечения оба эти заболевания могут быстро привести к смерти больного.
- Срочно обратитесь за медицинской консультацией и приготовьтесь эвакуировать пациента в больницу, если:
- у него имеются выраженные симптомы; ИЛИ
- вы не уверены в благоприятном исходе заболевания; ИЛИ
- у больного имеется любое из следующих состояний:
- ›› уровень сознания ниже нормы (оценка по шкале комы Глазго менее 13 баллов, см. Таблицу 26.3 в Главе - Уход за больными и медицинские манипуляции);
- ›› наличие крови в моче;
- ›› выраженная одышка;
- ›› желтуха;
- ›› кровотечение при отсутствии каких-либо повреждений;
- ›› пациентом является беременная женщина.
✔ Лечение неосложненной малярии
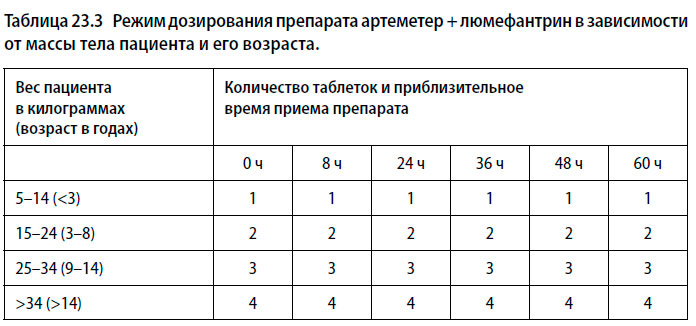
- Для лечения неосложненной тропической или трехдневной малярии, заражение которыми произошло в любой части света, давайте шесть доз препарата артеметер + люмефантрин в течение трех дней (расчет количества таблеток на каждый прием и интервалы между приемами представлены в Таблице 23.3).
- Учтите, что артеметер + люмефантрин нужно давать с цельным молоком или жирной пищей.
- Помните, что пациентам с трехдневной малярией может потребоваться дополнительное лечение для профилактики поздних рецидивов заболевания.
✔ Лечение тяжелой (осложненной) малярии
- Помните, что без лечения тяжелая малярия почти всегда заканчивается смертью больного: даже при самом квалифицированном стационарном лечении уровень смертности остается высоким.
- Всегда стремитесь эвакуировать пациента, если есть такая возможность.
- Первую дозу препарата необходимо дать как можно раньше, и всегда нужно давать полные дозы:
- НЕЛЬЗЯ «ждать и смотреть»;
- НЕЛЬЗЯ откладывать лечение, даже если достигнута договоренность об эвакуации больного;
- НЕЛЬЗЯ уменьшать дозу препарата, даже если диагноз малярии не подтвержден.
- Начните внутривенное вливание жидкости, если пациент не может глотать; вводите по одному литру 0,9% раствора натрия хлорида (физиологический раствор) каждые 6–8 часов.
- Если у больного имеет место нарушение сознания, придайте ему спасительное положение (см. Главу - Первая помощь).
- Установите мочевой катетер и отмечайте количество введенной и выделенной жидкости (см. Главу 26, Уход за больными и медицинские манипуляции).
- Как только принято решение о необходимости проведения лечения, сразу введите внутримышечно артеметер из расчета 3,2 мг/кг массы тела, ДАЛЕЕ:
- через 24 часа после введения первой дозы начните вводить артеметер по 1,6 мг/кг массы тела внутримышечно ежедневно, если пациент все еще находится на борту судна.
- Продолжайте внутримышечное введение препарата до тех пор, пока пациент не сможет глотать.
- Если пациент остается на борту судна, начните полный курс лечения препаратом артеметер + люмефантрин, как при неосложненной малярии, как только пациент сможет глотать (см. выше).

Взятие мазка крови
- Возьмите стерильный одноразовый скарификатор или, если такового не имеется, стерильную одноразовую иглу от шприца.
- Возьмите два предметных стекла для микроскопа и протрите их чистой тканью.
- Вымойте большой палец левой руки пациента, просушите его, протрите спиртовой салфеткой и дайте спирту высохнуть.
- Туго перевяжите палец у его основания небольшим куском бинта, чтобы пережать кровеносные сосуды.
- Вымойте руки.
- Слегка уколите подушечку большого пальца пациента скарификатором или иглой так, чтобы выступила капля крови.
- Возьмите одно предметное стекло и аккуратно прикоснитесь одним его концом к капле крови.
- Снимите бинт с пальца.
- Положите предметное стекло на плоскую поверхность и крепко удерживайте его левой рукой.
- Возьмите другое предметное стекло правой рукой, наклоните его под углом 45° и поместите край стекла в центр капли крови на первом стекле, позволив ей растечься по всей ширине стекла.
- Равномерным непрерывным движением проведите наклоненным предметным стеклом вдоль другого стекла, чтобы сделать тонкой мазок (рис. 23.1).
- Дождитесь, пока мазок высохнет.
- Поместите стекло в конверт с указанной на нем фамилией пациента, а также датой и временем взятия мазка.
- Запечатайте конверт и надежно прикрепите его скотчем к медицинской карте пациента.
Менингит и менингококковая инфекция
Менингит представляет собой воспаление оболочек, окружающих головной и спинной мозг. Причиной менингита может быть бактериальная, вирусная или грибковая инфекция, но также возможна и неинфекционная причина. В этой главе будут рассмотрены только бактериальные менингиты, так как это наиболее опасная для жизни форма менингита. Менингит могут вызывать несколько видов бактерий, но в большинстве случаев заболевание у взрослых вызывается пневмококком — микроорганизмом, который также часто вызывает пневмонию, и бактерией Neisseria meningitidis, также называемой менингококком.
Менингит, вызываемый менингококками (менингококковый менингит), может приводить к возникновению эпидемических вспышек. Инфекция передается воздушно-капельным путем: лица из бытового окружения инфицированного человека, контактировавшие с ним, входят в группу высокого риска заражения и заболевания менингитом. Менингит, вызываемый другими бактериями, не приводит к вспышкам болезни и не распространяется среди контактных лиц.
Вакцинацию против менингококковой инфекции рекомендуется проводить лицам, посещающим районы, где часто встречается менингококковая инфекция — в основном это страны, расположенные к югу от Сахары — однако время от времени эпидемии возникают и во многих других регионах мира. Вакцинация не предотвращает развитие менингита, вызываемого другими бактериями, и не предотвращает инфицирование другими штаммами менингококков.
Признаки и симптомы
- Резкое начало заболевания, сопровождаемое:
- высокой температурой;
- головной болью;
- спутанностью сознания;
- сонливостью.
- При отсутствии лечения, в течение 24–48 часов после появления первых симптомов развиваются кома и шок: заболевание, длящееся несколько дней без назначения лечения, вряд ли является бактериальным менингитом.
- Ригидность мышц затылка (в положении лежа пациент не может достать подбородком до грудной клетки) является явным признаком менингита.
- Примерно в половине случаев отмечается розовая пятнистая сыпь, вначале напоминающая сыпь при краснухе, но позже она принимает вид мелких темно-красных пятнышек, расположенных в основном на туловище и ногах больного; при наличии подобной сыпи у пациента с головной болью и лихорадкой диагноз менингококковой инфекции весьма вероятен.
- Менингококковая бактериемия (без менингита) проявляется следующими симптомами:
- лихорадка;
- сонливость;
- боль в ногах;
- холодные руки и ноги;
- бледная, покрытая пятнами кожа.
✔ Что делать
- Начинайте лечение, как только вы заподозрили менингит: своевременно начатое лечение спасает жизнь больного, а задержка даже на один час увеличивает риск летального исхода.
- Введите сразу 2 г цефтриаксона внутримышечно, а затем вводите препарат каждые 12 часов до тех пор, пока больной остается на борту судна.
- Обратитесь за медицинской консультацией и приготовьтесь эвакуировать больного, но НЕ откладывайте лечение в ожидании консультации.
- Если пациент остается на борту судна, проводите лечение в общей сложности в течение 14 дней.
- Изолируйте больного и примите строгие меры предосторожности, направленные на предотвращение распространения инфекции воздушно-капельным путем (см. Главу 26, Уход за больными и медицинские манипуляции).
- Введите внутримышечно однократно 250 мг цефтриаксона всем членам экипажа, которые жили в одной каюте с пациентом или работали рядом с ним.
Сибирская язва
Сибирская язва вызывается палочкой сибирской язвы (Bacillus anthracis). В основном эта болезнь поражает крупный рогатый скот, коз и овец. Вне организма палочки сибирской язвы образуют споры и, находясь в почве, могут в течение многих лет сохранять свои контагиозные свойства и вызывать болезнь. Инфицирование человека происходит при контакте с больными животными или их шкурами, мясом и шерстью. Болезнь может поражать кожу, легкие или желудочно-кишечный тракт человека, в зависимости от того, каким путем инфекция проникает в организм: через поврежденную кожу, при вдыхании пыли, содержащей споры, или при употреблении в пищу зараженного мяса. Кожа поражается наиболее часто в результате прямого контакта со шкурами или шерстью животных, на которых находятся споры сибирской язвы. Сибирская язва распространена в Ираке, Иране, Пакистане, Турции и странах, расположенных к югу от Сахары.
Признаки и симптомы
- Контакт с шерстью или шкурами животных в прошлом.
- В самом начале заболевания появляются небольшие зудящие, но безболезненные припухлости на участках кожи, на которые попали споры сибирской язвы, чаще всего на кистях, предплечьях или лице.
- В течение следующих двух дней припухлость превращается в язву.
- Отмечается выраженный отек вокруг язвы.
- Боль и болезненность в месте язвы незначительны или отсутствуют.
✔ Что делать
- Даже если вы только подозреваете, что у больного может быть кожная форма сибирской язвы, но не уверены в этом, все равно начинайте лечение: позднее начало лечения может поставить под угрозу жизнь пациента.
- Давайте по 500 мг ципрофлоксацина перорально два раза в сутки в течение пяти дней; ИЛИ:
- по 100 мг доксициклина перорально два раза в сутки в течение пяти дней.
- Поскольку выделения из язвы являются заразными, изолируйте пациента от других членов экипажа: лица, осуществляющие уход за больным, должны надевать перчатки и одноразовые полиэтиленовые фартуки.
- Накладывайте на язвы марлевые повязки до тех пор, пока они не заживут.
- Снимайте старые повязки не руками, а с помощью инструментов, после чего стерилизуйте их путем кипячения в течение не менее 30 минут: споры сибирской язвы трудно убить.
- Обратитесь за медицинской консультацией по поводу ваших действий в отношении перевозимого груза как возможного источника инфекции.
Столбняк
Столбняк развивается при инфицировании раны бактериями Clostridium tetani, которые выделяют токсин (столбнячный токсин). Токсин попадает в головной и спинной мозг и вызывает симптомы заболевания (см. ниже). Бактерии обычно обитают в почве, и поэтому столбняком можно заразиться, если в раны, особенно глубокие, попадает земля. Бактерии также могут инфицировать места проколов иглой у потребителей инъекционных наркотиков.
Столбняк можно предотвратить путем введения вакцины, полученной на основе инактивированного столбнячного токсина. Для поддержания иммунитета необходимо проводить повторные вакцинации каждые 10 лет. Все моряки, плавающие на судах, перевозящих лошадей, крупный рогатый скот или шкуры животных, должны представить документы, подтверждающие, что они прошли полный курс первичной вакцинации против столбняка, а также ревакцинацию.
Признаки и симптомы
- Заболевание начинается через несколько дней или недель после получения раны;
- Первый симптом в большинстве случаев — это спазм жевательных мышц, что затрудняет открывание рта и глотание (тризм челюсти);
- всё более частые, очень болезненные мышечные спазмы, вызываемые внешним воздействием, таким как прикосновение, шум или яркий свет, причем больной остается при этом в полном сознании.
- спазмы распространяются на мышцы груди, шеи и спины;
- потоотделение;
- раздражительность;
- беспокойство;
- учащенный пульс.
✔ Что делать
- Тщательно обработайте, но не ушивайте раны, которые могут быть загрязнены землей.
- Расширьте и тщательно промойте любые колотые раны, в которые могли попасть контаминированные материалы, такие как кусочки дерева или земля.
- Если вы подозреваете у пациента столбняк, обратитесь за медицинской консультацией и примите меры для срочной эвакуации больного в соответствующее медицинское учреждение на берегу.
- В ожидании эвакуации поместите больного в затемненное помещение и, ухаживая за ним, старайтесь как можно меньше его беспокоить.
Туберкулез
Туберкулез вызывается микобактерией туберкулеза (Mycobacterium tuberculosis). Во всем мире туберкулез остается распространенным заболеванием. Он может поражать любой орган человеческого организма, но в большинстве случаев поражаются легкие. Заразной является только легочная форма туберкулеза. Инфекция распространяется воздушно-капельным путем от больного с активным туберкулезом легких. Риск заражения не велик, если продолжительность контакта с больным не превышает нескольких часов, поэтому большинство случаев заболевания происходит либо у членов одной семьи, либо при других близких контактах.
Примерно лишь у 10% инфицированных людей развивается туберкулез. Инфицированные люди, которые сами не болеют туберкулезом, не могут заразить им других людей. Заболевание чаще всего возникает у очень маленьких детей, у пациентов с такими заболеваниями, как сахарный диабет, у плохо питающихся людей и у больных ВИЧ/СПИДом. Могут пройти годы, прежде чем у больных туберкулезом разовьется тяжелая форма этого заболевания.
Признаки и симптомы
- Заболевание возникает, как правило, не раньше, чем через несколько месяцев после заражения и развивается постепенно.
- Кашель, обычно не столь сильный, чтобы нарушить повседневную жизнь больного, отмечается ежедневно, часто с незначительным количеством мокроты с примесью крови.
- Во многих случаях наблюдается лихорадка, особенно по вечерам.
- Во многих случаях отмечается потеря веса, несмотря на хороший аппетит.
Примечание
- К другим распространенным причинам постоянного кашля относятся бронхиальная астма, желудочно-пищеводный рефлюкс (см. Главу - Болезни желудочно-кишечного тракта и печени), бронхоэктазы, заболевания легких, связанные с курением, и рак легкого (который также вызывает кашель с выделением крови или мокроты с прожилками крови).
- Эти заболевания редко удается отличить одно от другого без проведения рентгенологического исследования органов грудной клетки.
- Человек с активной формой туберкулеза не должен выходить в море, так как весь экипаж подвергнется риску заражения.
- Любой человек, у кого кашель длится более трех недель, должен обратиться к врачу, а так же сделать рентгенографию органов грудной клетки для исключения туберкулеза.
- Если активный туберкулез диагностируется на борту судна, все члены экипажа должны пройти скрининг на туберкулез путем рентгенологического исследования в следующем порту и, возможно, сделать туберкулиновую кожную пробу или сдать анализ крови, которые могут выявить инфекцию.
- Членам экипажа с туберкулезной инфекцией и патологическими изменениями на рентгенограмме органов грудной клетки потребуется лечение.
- У некоторых членов экипажа рентгенограмма грудной клетки может быть без изменений, несмотря на то, что они инфицированы микобактерией туберкулеза: следует получить медицинскую консультацию в отношении необходимости лечения таких членов экипажа.
- Для лекарственной терапии туберкулеза применяются несколько препаратов, курс лечения которыми составляет несколько месяцев.
- Не следует начинать противотуберкулезное лечение в море, так как для правильного подбора препаратов необходимо определить штамм бактерии туберкулеза в каждом конкретном случае.
- Большинство пациентов болеют в течение нескольких месяцев, прежде чем у них диагностируют туберкулез: задержка лечения на одну или две недели не изменит ситуацию в отношении риска распространения инфекции, при условии, что приняты меры, направленные на предотвращение распространения инфекций, передающихся воздушно-капельным путем (см. выше, раздел Что делать — меры предосторожности, направленные на предотвращение распространения инфекций и Таблицу 23.2).
✔ Что делать
- Пациент должен спасть в отдельной каюте и носить маску, когда выходит из нее.
- Никаких специальных мер предосторожности при обращении с постельным бельем пациента, его столовыми приборами или одеждой принимать не нужно.
- Обратите внимание, что пациент перестает быть распространителем инфекции через одну или две недели после начала правильного лечения.
Тяжелый острый респираторный синдром (ТОРС)
Тяжелый острый респираторный синдром вызывается тем же вирусом, который вызывает обычную простуду. В начале 2003 года была отмечена неожиданная вспышка заболевания, продолжавшаяся несколько месяцев, но на момент написания книги случаев заболевания с 2004 года зарегистрировано не было.
Все случаи заболевания были зарегистрированы у людей, проживающих на юге КНР или имевших контакт с кем-то из южного Китая, или у врачей и медсестер, оказывавших медицинскую помощь больным с ТОРС.
ТОРС начинался с повышения температуры (выше 38 °C), и затем через несколько дней появлялись кашель и одышка. Почти во всех случаях болезнь быстро прогрессировала и в 10% случаев заканчивалась смертью больных.
Инфекция распространялась воздушно-капельным путем и при непосредственном контакте с выделениями из дыхательных путей больных (как и при гриппе).
МЕРЫ ПРЕДОСТОРОЖНОСТИ В СЛУЧАЯХ ВОЗМОЖНОГО РАЗВИТИЯ ТОРС
Следует заподозрить тяжелый острый респираторный синдром, если лихорадка, кашель или одышка отмечаются у больного, прибывшего из региона, где недавно было зарегистрировано это заболевание.
Немедленно свяжитесь с врачом по радио. Если врач рекомендует следовать в следующий или ближайший порт, немедленно поставьте в известность санитарные власти этого порта.
Тем временем поместите пациента в одноместную каюту и проследите, чтобы он ни в коем случае не выходил из нее. Как можно меньшее число лиц должно входить в лазарет для ухода за больным, и при этом они должны надевать маски, халаты и перчатки. Эти предметы защиты необходимо снимать, не покидая лазарет, в определенном порядке (халат, затем перчатки, затем вымыть руки и потом снять маску) и утилизировать их как опасные инфекционные отходы. Лица, осуществляющие уход за больным, должны тщательно мыть руки перед уходом и по возвращении в лазарет. Нет необходимости изолировать этих людей от других членов экипажа, если только у них не появляется лихорадка.
Ушные инфекции
ИНФЕКЦИЯ НАРУЖНЕГО УХА (НАРУЖНЫЙ ОТИТ)
Инфекция наружного уха часто встречается в жаркую погоду или после купания, особенно в тропиках и субтропиках. Большинство случаев ушных инфекций носит бактериальный характер.
Признаки и симптомы
- Боль в одном ухе;
- скудные выделения из наружного слухового прохода;
- в легких случаях:
- дискомфорт;
- зуд;
- в тяжелых случаях:
- покраснение в области наружного слухового прохода;
- достаточно выраженный отек, который может вызвать нарушение проходимости слухового прохода;
- боль при оттягивании ушной раковины вверх.
✔ Что делать
- Аккуратно очистите слуховой проход с помощью ватных турунд.
- В легких случаях закапывайте 2% раствор уксусной кислоты (раствор одной части винного уксуса в трех частях питьевой воды) по 4–6 капель три раза в день в течение 7–10 дней.
- В тяжелых случаях применяют 1% тетрациклиновую мазь: заполните 5 мл шприц мазью, осторожно введите ее в слуховой проход и оставьте там на неделю.
- Рекомендуйте больному воздержаться от плавания и стараться избегать попадания воды в уши до тех пор, пока его не осмотрит врач, или пока в течение двух недель у него не будет жалоб со стороны ушей.
- для предотвращения попадания воды в слуховые проходы во время принятия душа пациент должен вставлять в них ватные тампоны, пропитанные вазелином.
- Для облегчения боли давайте по 1000 мг парацетамола перорально каждые шесть часов или по 400 мг ибупрофена перорально каждые шесть–восемь часов.
ИНФЕКЦИЯ СРЕДНЕГО УХА (средний отит)
Средний отит часто встречается у маленьких детей, и редко у взрослых. Инфекция возникает, когда евстахиева труба закупоривается в результате воспаления, что часто происходит во время вирусной инфекции верхних дыхательных путей. Жидкость, вырабатываемая слизистой оболочкой среднего уха, не может дренироваться через нос: она накапливается в полости среднего уха и инфицируется бактериями, которые обычно населяют носовую полость, чаще всего, пневмококками и гемофильной палочкой.
Признаки и симптомы
- Боль в ухе;
- потеря слуха;
- нарушение равновесия, в некоторых случаях;
- небольшое повышение температуры;
- у небольшого числа пациентов отмечаются гнойные выделения из наружного слухового прохода из-за перфорации барабанной перепонки.
ОСЛОЖНЕНИЯ
- Инфекция воздухоносных ячеек сосцевидного отростка (в кости, расположенной позади ушной раковины), которые сообщаются со средним ухом: в некоторых случаях при излечении среднего отита инфекция в ячейках сосцевидного отростка сохраняется, и в них формируется хронический инфекционный процесс;
- распространение инфекции на кости черепа или головной мозг, особенно у лиц, проживающих в более бедных странах.
✔ Что делать
- Для облегчения боли давайте по 1000 мг парацетамола перорально каждые шесть часов.
- Давайте по одной таблетке препарата амоксициллин + клавуланат, 875/125 мг, два раза в сутки в течение семи дней.
- Примечание:
- лечение антибиотиками не оказывает большого влияния на продолжительность заболевания и риск развития осложнений;
- применение назальных сосудосуживающих капель малоэффективно.
Холера
Холера вызывается бактерией, называемой холерным вибрионом, которая распространяется в основном с водой, но иногда и с пищей, загрязненной фекалиями больного холерой. Прямой передачи холеры от человека к человеку не происходит. Основным проявлением холеры является сильная диарея, которая может привести к обезвоживанию организма и смерти больного в течение нескольких часов после ее начала. Диарея возникает в результате действия токсина холерных вибрионов, который вызывает выделение большого количества жидкости в кишечнике. Так как эта бактерия не повреждает ткани, лихорадка при холере отсутствует.
Признаки и симптомы
- Диарея у больного начинается через один–три дня после его заражения.
- Диарея наиболее выражена в течение первых двух дней и длится от шести до восьми дней; диарея:
- частая, обильная, очень водянистая («рисовый отвар»), но без примеси крови;
- умеренная, в большинстве случаев;
- не сопровождается лихорадкой;
- не отличается по характеру от диареи, вызываемой другими причинами.
- Если вспышка болезни отмечается в портовом городе, в большинстве случаев причиной водянистой диареи будет холера.
✔ Что делать
- Поскольку здоровый взрослый человек может умереть от холеры в течение 24 часов, проводите лечение любого пациента с сильной водянистой диареей так же, как при холере.
- Если вам удается предотвратить обезвоживание организма больного, то никакого другого лечения не требуется: инфекция будет ослабевать сама по себе.
- Обратитесь за медицинской консультацией; эвакуация требуется при умеренном и сильном обезвоживании организма больного.
- Лечение должно проводиться в зависимости от степени обезвоживания (см. Таблицу 23.4):
- легкое обезвоживание:
- ›› давайте по одному стакану раствора солей для пероральной регидратации после каждого диарейного стула; ПЛЮС
- ›› столько простой воды, сколько просит больной;
- умеренное обезвоживание:
- ›› давайте по 1000 мл раствора солей для пероральной регидратации каждый час в течение первых четырех часов, ПЛЮС
- ›› один стакан раствора солей для пероральной регидратации после каждого диарейного стула; ПЛЮС
- ›› столько простой воды, сколько просит больной;
- сильное обезвоживание:
- ›› ожидая эвакуацию, начните внутривенную регидратацию;
- ›› установите самый большой катетер для внутривенных вливаний и вводите физиологический раствор (0,9% раствор хлорида натрия) по одному литру каждые 30 минут до тех пор, пока пульс у больного не начнет легко прощупываться и его частота не вернется к нормальным значениям (менее 100 ударов в минуту);
- ›› как только пациент сможет пить, начните такую же пероральную регидратацию, как и при умеренном обезвоживании (см. выше).
- Если вы не уверены в том, какая степень обезвоживания имеется у больного, проводите лечение, как при умеренном обезвоживании.
- Если пациент голоден, разрешите ему есть обычную пищу, за исключением сладких или жирных продуктов.
- Если у вас нет в наличии раствора солей для пероральной регидратации, приготовьте его заменитель, используя:
- раствор, состоящий из полулитра простой воды, апельсинового сока (или бутылки фруктового сока) с добавлением четырех чайных ложек сахара, щепотки соли и щепотки пищевой соды.
- Проводить лечение антибиотиками не нужно, но если члены экипажа должны быстро вернуться к выполнению своих обязанностей, можете дать однократно 1000 мг азитромицина перорально, что немного сократит длительность диареи.
- Нет необходимости изолировать больного холерой, но нужно соблюдать меры предосторожности, применяемые при кишечных инфекциях: испражнения и рвотные массы больного следует спускать в канализационную систему судна или бункер-накопитель.
- Поскольку холера передается через воду и пищу и имеет короткий инкубационный период, случаи заболевания, которые возникают на судне позже, чем через два дня после выхода из порта, скорее всего, связаны с инфицированием на борту: необходимо тщательно дезинфицировать систему питьевого водоснабжения судна.
- Холера относится к числу болезней, подлежащих обязательной регистрации: капитан должен безотлагательно извещать о любом случае холеры на его судне санитарные власти следующего порта захода и принимать рекомендуемые ими меры, направленные на предотвращение распространения инфекции.
Чума
Чума вызывается бактерией Yersinia Pestis. Это болезнь диких грызунов (крыс, белок и близкородственных животных), а заражение людей носит случайный характер. Инфекция распространяется среди грызунов паразитирующими на них блохами; люди, как правило, заражаются при укусах блох или при непосредственном контакте с мертвым грызуном. Болезнь широко распространена в мире, при этом в странах Африки и в Индии в последнее время возникали её эпидемии. Чума в основном поражает лимфатические узлы (бубонная чума), кровь (септическая чума) или легкие (легочная чума). Бубонная чума встречается наиболее часто. Пациенты с легочной чумой могут передавать болезнь воздушно-капельным путем.
Признаки и симптомы
- В начале заболевания:
- лихорадка;
- плохое самочувствие;
- вскоре после начала заболевания:
- интенсивная боль, выраженная болезненность и опухание лимфатических узлов (бубоны), в основном в паховой области;
- при септической чуме:
- высокая температура и очевидное плохое самочувствие.
ОСЛОЖНЕНИЯ
- В некоторых случаях бубонной или септической чумы возникает пневмония, сопровождающаяся:
- кашлем;
- одышкой.
✔ Что делать
- Давайте больному по 100 мг доксициклина перорально два раза в сутки в течение 10 дней.
- Изолируйте пациента до его полного выздоровления, строго соблюдая меры предосторожности, направленные на предотвращение распространения инфекции воздушно-капельным путем (см. Главу - Уход за больными и медицинские манипуляции).
- Если у пациента наблюдается кашель или одышка, давайте всем близко контактирующим с ним членам экипажа по 100 мг доксициклина перорально два раза в сутки в течение 10 дней.
- Прокипятите грязное белье и постельные принадлежности больного в течение 10 минут или уничтожьте их.
- Не вскрывайте бубоны: если из них выделяется гной, который очень заразен, наложите на них сухую повязку, обязательно надев при этом перчатки, маску и защитную одежду.
- Если на борту судна возникло заболевание, напоминающее чуму, немедленно обратитесь за медицинской консультацией.
- После консультации с санитарными властями порта отправьте пациента в медицинское учреждение на берегу при первой же возможности.
- Для уничтожения всех блох обработайте помещение, где находился больной, а также помещения, занимаемые другими членами экипажа, инсектицидом.
Примечание
- Чума относится к болезням, на которые распространяется действие Международных медико-санитарных правил (см. Главу - Международные медико-санитарные правила): капитан должен уведомить санитарные власти следующего порта захода о том, что на борту судна находится человек, заболевший чумой.
- Меры, направленные на предупреждение распространения болезни, должны приниматься согласно указаниям местных санитарных властей.
- Мертвых крыс, найденных на судне, следует с помощью щипцов положить в полиэтиленовый пакет, завязать его веревкой, прикрепить груз и выбросить за борт; если судно находится в порту, с мертвыми крысами нужно поступить в соответствии с указаниями санитарных властей порта.
Эпидемический паротит
Эпидемический паротит — это, как правило, детская болезнь. Заболевание вызывается вирусом, который распространяется при прямом контакте с выделениями из дыхательных путей или слюной инфицированного человека. В более развитых странах благодаря вакцинации болезнь встречается лишь у незначительного числа взрослых людей, которые не были вакцинированы должным образом или не были инфицированы в более молодом возрасте. Специфического лечения эпидемического паротита не существует: проводится только симптоматическое лечение.
Признаки и симптомы
- В начале заболевания:
- субфебрильная температура;
- плохое самочувствие;
- в течение двух дней появляется:
- опухание обеих околоушных желез (слюнных желез, расположенных кпереди и книзу от ушной раковины);
- через одну–две недели после начала заболевания примерно у одной трети мужчин развивается воспаление яичек (орхит), в результате чего возникают:
- высокая температура;
- сильная боль в яичках;
- отек мошонки.
✔ Что делать
- Изолируйте больного и примите меры предосторожности, направленные на предотвращение распространения инфекции воздушно-капельным путем (см. Главу - Уход за больными и медицинские манипуляции).
- Имейте в виду, что пациенты наиболее заразны до появления припухлости околоушных желез, но, тем не менее, они остаются заразными в течение примерно семи дней после опухания желез.
- Для облегчения боли при орхите, которая может быть довольно сильной:
- давайте по 400 мг ибупрофена перорально каждые восемь часов;
- используйте поддерживающую повязку для мошонки;
- примените меры, направленные на охлаждение мошонки.
Сноски
- Рекомендации основаны на руководстве «Меры профилактики, связанные с изоляцией больных в условиях стационара» Garner JS. Консультативный комитет по борьбе с внутрибольничной инфекцией. Борьба с внутрибольничной инфекцией и противоэпидемические мероприятия, 1996, 17:53–80.
- Рекомендации основаны на «Руководящих принципах по лечению малярии», Женева, Всемирная организация здравоохранения, 2006 год.
Литература
Международное руководство по судовой медицине - Всемирная Организация Здравоохранения [2014]


