Травмы живота
Существует два основных вида травм живота:
- тупые травмы, которые возникают при раздавливании тяжелыми предметами и от удара тупыми предметами;
- проникающие травмы, например, от удара ножом или при огнестрельных ранениях.
Любой вид травмы живота может быть опасен для жизни, вследствие:
- разрыва и кровотечения из паренхиматозных органов брюшной полости, особенно при повреждении печени, селезенки и почек:
- кровотечение может быть острым, приводя к летальному исходу в течение нескольких минут или часов, или поздним, приводя к смерти через несколько дней или недель;
- повреждения магистральных сосудов;
- повреждения кишечника, которое приводит к воспалению брюшины (тонкой мембраны, покрывающей органы брюшной полости) и смерти в течение нескольких часов или дней.
Тупые травмы живота
Тупые травмы живота возникают при раздавливании тяжелыми предметами или от удара тупым предметом, или при падении с высоты (обычно более пяти метров). Во всех этих случаях обширная травма грудной клетки, головы или конечностей часто сочетается с травмой живота. При тупой травме живота даже серьезные повреждения органов брюшной полости выявить сложно. Всегда обращайтесь за медицинской консультацией при падении члена экипажа с высоты или при получении травмы раздавливающего характера, какими бы минимальными не казались повреждения.
✔ Что делать
- Если пациент получил травму, при которой возможно повреждение органов брюшной полости, например, травму раздавливающего характера, или упал с высоты более пяти метров, нужно исходить из того, что органы брюшной полости повреждены, и принять меры для эвакуации пострадавшего.
- Эвакуации подлежит любой пациент с признаками кровопотери, то есть при наличии у него любого из следующих признаков:
- постоянно учащенный пульс;
- низкий или снижающийся уровень артериального давления;
- бледность кожных покровов.
- Чтобы оценить вероятность получения серьезной травмы, нужно установить:
- упал ли пациент с высоты и, если да, то с какой именно;
- имеет ли место травма раздавливающего характера, каким образом пациент ее получил, и с какой скоростью перемещался травмирующий предмет;
- получил ли пациент удар каким-либо предметом, на какую часть тела и с какой силой пришелся удар.
- Оцените показатели жизненно важных функций пострадавшего (см. Главу - Первая помощь ):
- проходимость дыхательных путей;
- дыхание;
- кровообращение;
- уровень сознания.
- При наличии кровотечения наложите давящую повязку.
- Осмотрите пострадавшего на наличие явных переломов.
- Осмотрите пострадавшего на наличие явной травмы головы.
- Проверьте, обе ли половины грудной клетки участвуют в акте дыхания.
- Проверьте и запишите:
- частоту пульса;
- уровень артериального давления;
- уровень сознания;
- способность больного двигать всеми четырьмя конечностями;
- размер зрачков.
- На данном этапе следует обратиться за медицинской консультацией: после нее может стать очевидным, что пациент получил или возможно получил серьезную травму; в этом случае:
- подготовьтесь к эвакуации пострадавшего;
- установите внутривенный катетер и введите один литр физиологического раствора (0,9% раствор хлорида натрия) в течение шести часов, или больший объем, если это рекомендовал врач.
- При сильной боли введите 10 мг морфина внутривенно или внутримышечно.
- При отсутствии очевидных серьезных травм:
- переместите пострадавшего в подходящее место на борту судна, где можно провести более полное обследование (см. Главу - Обследование больного).
- Вновь оцените показатели жизненно важных функций (проходимость дыхательных путей, дыхание, кровообращение, уровень сознания) и запишите результаты.
- Снимите с пострадавшего всю одежду и внимательно и систематически осмотрите все его тело на наличие ран, гематом и болезненных мест.
- Уделите особенное внимание следующим настораживающим признакам:
- гематомы и болезненность в области нижних ребер: переломы нижних ребер часто сочетаются с повреждениями селезенки (слева) или печени (справа);
- кровь в наружном отверстии мочеиспускательного канала позволяет заподозрить повреждение уретры;
- генерализованная болезненность и напряжение мышц живота;
- отсутствие звуков кишечной перистальтики;
- боль в плече, которую нельзя объяснить травмой, дает основание заподозрить кровотечение в верхних отделах брюшной полости;
- появление «новых» болевых ощущений в животе позволяет заподозрить разрыв кишечника или повреждение поджелудочной железы;
- лихорадка, которая может быть признаком перитонита вследствие разрыва кишечника.
- Вновь оцените и запишите показатели жизненно важных функций: учащение пульса является первым и самым надежным признаком продолжающейся кровопотери.
- Спросите, может ли пациент помочиться:
- если пациент может мочиться, при каждом мочеиспускании проводите анализ мочи на наличие крови: положительный результат может указывать на повреждение почки или уретры;
- если мочеиспускание не происходит в течение шести часов, вероятен разрыв уретры.
- При отсутствии очевидной серьезной травмы пациент должен оставаться в постели. Постоянно проводите оценку состояния пострадавшего.
- Ничего не давайте пациенту перорально, пока не разрешит врач.
- Помните: следует провести эвакуацию любого пострадавшего с признаками серьезной травмы И любого пострадавшего, получившего травму при обстоятельствах, позволяющих предположить, что эта травма, скорее всего, серьезная.
Проникающие травмы живота
Проникающие травмы живота, полученные в результате удара острым предметом, выстрела и других причин, требуют эвакуации пострадавшего. Эвакуацию не следует откладывать, даже если пациент считает, что рана не привела к перфорации стенки брюшной полости.
Примечание
- Признаки кровопотери — учащенный пульс, падение артериального давления, бледность — в первые минуты или часы после травмы могут быть связаны с повреждением печени или селезенки, или крупной артерии.
- Лихорадка, усиление боли в животе и его вздутие позволяют думать о перитоните, который обычно развивается в течение нескольких часов или дней.
✔ Что делать
- Обратитесь за медицинской консультацией и подготовьте пострадавшего к эвакуации.
- Установите внутривенный катетер и введите один литр физиологического раствора (0,9% раствор хлорида натрия) в течение шести часов, или больший объем, если это рекомендовал врач.
- Вводите по 1 г цефтриаксона внутривенно два раза в сутки.
- Для облегчения боли вводите по 10–15 мг морфина внутримышечно или внутривенно каждые три–четыре часа.
- Ничего не давайте пациенту перорально.
✔ Что делать при открытой ране брюшной полости с выпадением петель кишечника
- Обратитесь за медицинской консультацией и подготовьте пострадавшего к эвакуации.
- В дополнение к вышеописанным мероприятиям, рекомендуемым при проникающей травме живота:
- наложите большую стерильную салфетку, смоченную стерильным физиологическим раствором (0,9% раствор хлорида натрия);
- зафиксируйте салфетку широкой свободной повязкой;
- для сохранения тепла укройте чем-нибудь повязку.
✘ Чего нельзя делать при открытой ране брюшной полости с выпадением петель кишечника
- Нельзя давить на выпавшие из раны петли кишечника.
- Нельзя пытаться вправить петли кишечника обратно в брюшную полость.
Травмы грудной клетки
В грудной полости находятся несколько жизненно важных органов, таких как сердце, легкие и магистральные сосуды (в том числе аорта). Поэтому травма грудной клетки всегда должна рассматривать как серьезная. Внутреннее кровотечение и дыхательная недостаточность могут привести к летальному исходу в течение нескольких минут. Травмы грудной клетки раздавливающего характера почти всегда более обширны, чем кажутся на первый взгляд, и всегда серьезны.
✔ Что делать
- Обратитесь за медицинской консультацией и подготовьтесь ответить на следующие вопросы:
- Как была получена травма?
- Имеются ли или возможно имеются другие травмы?
- Если вы подозреваете травму головного мозга, какова оценка степени нарушения сознания больного по шкале комы Глазго (см. Главу - Уход за больными и медицинские манипуляции, Таблица 26.3)?
- Какова частота пульса и уровень артериального давления?
- Если травма не представляется серьезной, прежде чем обращаться за медицинской консультацией:
- осмотрите пострадавшего на наличие ран:
- ›› если у пациента имеется рана, приложите ухо к грудной клетке рядом с ней: если вы слышите «всасывающий звук», оттого что воздух проходит в рану во время вдоха, это означает, что рана грудной клетки является проникающей (см. раздел ниже, Проникающие раны грудной клетки);
- ›› прощупайте грудную клетку для определения болезненных мест;
- ›› выраженная болезненность, как правило, указывает на перелом рёбер (см. следующий раздел);
- выслушайте с помощью стетоскопа обе стороны грудной клетки:
- ›› отсутствие дыхательных шумов с одной стороны является признаком серьезной травмы.
- Если травма кажется незначительной, прощупайте грудную клетку для выявления перелома рёбер, для этого:
- положив руки на обе стороны грудной клетки, пружинистыми короткими движениями нажимайте на рёбра; при наличии перелома рёбер:
- больной почувствует боль в месте перелома.
Простой перелом рёбер
Простой перелом рёбер — это перелом, который не нарушает конструктивную целостность стенок грудной клетки и не приводит к повреждению какого-либо внутреннего органа. Причиной простого перелома рёбер, как правило, является удар по грудной клетке, а не ее раздавливание. Для полного заживления перелома может потребоваться до шести недель, но большинство пациентов могут вернуться к работе через три–четыре недели после травмы.
Примечание
- У пациентов с переломом рёбер вследствие удара в нижнюю часть грудной клетки может быть повреждена печень, если удар нанесен в правую половину грудной клетки, или селезенка, если удар пришелся на левую половину грудной клетки (см. выше, раздел Травмы живота).
- Если прямой удар по грудной клетки привёл к перелому ключицы, значит, этот удар был очень сильным и, вероятно, вызвал множественные переломы рёбер.
- Пациент с переломом трех или более рёбер или с переломами рёбер с обеих сторон грудной клетки должен быть эвакуирован: существует реальная опасность серьезного повреждения сердца, легких, печени или селезенки.
- Из-за боли пациент с переломом рёбер старается лежать неподвижно, не делать глубоких вдохов и не кашлять: как следствие, секрет и слизь задерживаются в легких, что часто приводит к развитию в них инфекции: поэтому с самого начала следует правильно провести купирование болевого синдрома.
Признаки и симптомы
- Болезненность стенок грудной клетки, особенно при движении пациента, кашле, смехе или вдохе;
- выраженная болезненность в месте перелома;
- костная крепитация (хруст, ощущение неровности), иногда ощущаемая при пальпации грудной клетки;
- поверхностное дыхание.
✔ Что делать
- Если пациент может дышать полной грудью и может кашлять, давайте ему по 400 мг ибупрофена перорально каждые шесть часов.
- Если боль не дает пациенту глубоко дышать И кашлять, давайте ему:
- по 20 мг морфина перорально каждые четыре часа, ИЛИ
- вводите по 10 мг морфина внутримышечно каждые три–четыре часа; И
- давайте по 400 мг ибупрофена перорально каждые шесть часов.
- При необходимости подберите дозировку морфина и кратность ее введения таким образом, чтобы пациент не ощущал боли и находился в сознании, для того чтобы он мог передвигаться, глубоко дышать и кашлять: если возникает сонливость, рассмотрите возможность дачи морфина в меньших дозах, но более часто.
- Оцените целесообразность продолжения введения морфина через 24 часа, а затем делайте это ежедневно.
Флотация грудной клетки
Флотация грудной клетки возникает после тяжелых травм грудной клетки (на борту судна это, как правило, происходит в результате травм раздавливающего характера), при которых имеются множественные переломы нескольких ребер более чем в одном месте, в результате чего одна часть грудной стенки теряет жесткое соединение с остальной ее частью. В результате возникает «парадоксальная» подвижность грудной клетки: с каждым вдохом одна часть грудной клетки втягивается внутрь, вместо того, чтобы двигаться наружу, что мешает адекватной вентиляции легких. Почти всегда под травмированной областью имеется повреждение легкого. Необходимо предпринять срочные меры, чтобы избежать нарастания дыхательной недостаточности, которая может привести к опасному для жизни снижению уровня кислорода в крови.
Признаки и симптомы
- Сильная боль в стенке грудной клетки, особенно при движении пациента, кашле или вдохе;
- костная крепитация (хруст, ощущение неровности), ощущаемая при пальпации грудной клетки;
- частое поверхностное дыхание, одышка;
- втяжение части грудной стенки (вместо расширения) во время вдоха;
- кожные покровы приобретают синюшный или лиловый оттенок (цианоз), обусловленный недостатком кислорода в крови.
✔ Что делать
- Обратитесь за медицинской консультацией и подготовьте пострадавшего к эвакуации.
- Дайте пациенту кислород с высокой скоростью потока через нереверсивную маску.
- Осмотрите пациента на наличие возможных травм сердца, легких и органов брюшной полости.
- Для облегчения боли введите 10 мг морфина внутримышечно или внутривенно.
- Внимательно наблюдайте за пациентом, чтобы не упустить момент возможного развития пневмоторакса (см. ниже).
- Если пациенту предстоит скорая эвакуация, ему нельзя давать ни есть, ни пить, так как может потребоваться экстренная дача наркоза.
- Установите внутривенный катетер, даже если частота пульса и уровень артериального давления у больного в норме.
Пневмоторакс
Пневмоторакс возникает, когда воздух накапливается в плевральной полости, которая представляет собой замкнутое пространство между двумя тонкими мембранами (листками плевры), одна из которых покрывает легкие, а вторая выстилает внутреннюю поверхность грудной клетки. Легкие сохраняют свои нормальные размеры и положение потому, что давление в плевральной полости меньше, чем атмосферное давление: создаваемое при этом разрежение позволяет легким свободно располагаться в грудной клетке и не соприкасаться с ее стенками. Чтобы этот механизм работал, плевральная полость должна быть герметичной. При повреждении плевры герметичность нарушается, воздух поступает в плевральную полость и легкие спадаются. Пневмоторакс может возникнуть у здоровых людей (спонтанный пневмоторакс) или быть результатом проникающего ранения, или он может произойти при повреждении плевры или легкого частью сломанного ребра, что позволяет воздуху проникнуть в плевральную полость (травматический пневмоторакс).
Спонтанный пневмоторакс
Спонтанный пневмоторакс возникает, когда лопаются мелкие пузырьки или пузыри на поверхности легких. Такие пузыри или пузырьки образуются в легких у некоторых курильщиков, особенно высоких и худощавых. Спонтанный пневмоторакс встречается преимущественно у мужчин в возрасте до 40 лет.
Признаки и симптомы
- Внезапная боль в груди у молодого человека;
- боль при вдохе;
- поверхностное дыхание, обусловленное болью;
- крепитация под кожей, которая может развиться в течение нескольких часов или дней, как правило, вокруг шеи, а не над грудной стенкой;
- во многих случаях отмечается ослабление дыхательных шумов на стороне поражения, но если пневмоторакс незначительный, дыхательные шумы могут быть нормальными.
✔ Что делать при спонтанном пневмотораксе
- В большинстве случаев лечение не требуется: серьезные нарушения дыхания встречаются редко, и воздух, скопившийся в плевральной полости, как правило, рассасывается в течение нескольких дней.
- Нужно предупредить пациента, что ему нельзя путешествовать по воздуху или нырять с аквалангом до тех пор, пока врач не подтвердит, что пневмоторакс рассосался.
- Люди, у которых ранее был один случай спонтанного пневмоторакса, подвержены его рецидивам, даже если они полностью восстановились после первого случая: нужно рекомендовать такому пациенту по окончании рейса проконсультироваться у врача и решить вопрос об оперативном вмешательстве с целью предотвращения возможных рецидивов пневмоторакса в будущем.
Напряженный пневмоторакс
Напряженный пневмоторакс является потенциально опасным для жизни состоянием, связанным с травмой грудной клетки. Почти всегда напряженный пневмоторакс является следствием травматического пневмоторакса и лишь в редких случаях — спонтанного пневмоторакса. Напряженный пневмоторакс возникает, когда воздух проникает в плевральную полость, а ткани, окружающие место его проникновения, образуют односторонний клапан, удерживающий воздух внутри плевральной полости. Каждый раз, когда пациент делает вдох, воздух засасывается в плевральную полость, но не может выйти из нее при выдохе. Давление в плевральной полости растет, и под его действием сердце, крупные сосуды и другое легкое смещаются к противоположной стороне грудной полости. Когда давление воздуха достигает критического уровня — а это может случиться очень быстро после получения травмы — прекращается поступление крови к сердцу, и, при отсутствии лечения, больной умирает.
Признаки и симптомы
У пациента с травмой грудной клетки в течение нескольких минут появляются такие симптомы, как:
- тревога и возбуждение;
- прогрессирующее затруднение дыхания;
- набухание шейных вен;
- частый пульс слабого наполнения;
- низкий уровень артериального давления;
- ослабление или исчезновение дыхательных шумов на стороне поражения;
- кожные покровы приобретают синюшный оттенок (цианоз);
- смещение трахеи в сторону, противоположную стороне поражения, которое можно определить следующим образом: если поместить палец руки в яремную ямку над верхней частью грудины и осторожно надавить, то соскальзывание пальца в одну сторону укажет на смещение трахеи в противоположную сторону.
✔ Что делать
- Обратитесь за медицинской консультацией, но не откладывайте лечение.
- Чтобы снизить давление в плевральной полости, введите иглу большого диаметра в грудную клетку (рис. 7.1) между вторым и третьим ребром по линии, проходящей через середину ключицы: из грудной полости начнет стремительно выходить воздух, и кожа больного начнет розоветь:
- вы можете сделать импровизированный односторонний клапан, пропустив иглу через кончик пальца латексной перчатки;
- но не тратьте на это время, если кожа больного синюшного цвета: сначала выпустите воздух из плевральной полости;
- обратите внимание, что теперь пациент находится в такой же ситуации, как если бы у него был спонтанный пневмоторакс, а значит, у него не должно быть затруднения дыхания, при условии отсутствия других травм;
- если состояние больного не улучшается, нужно думать о кровотечении в полость перикарда (оболочки, окружающей сердце) — с таким осложнением невозможно справиться на борту судна.
- Осмотрите больного на наличие других травм.
- Примите меры для эвакуации пострадавшего: игла в плевральной полости предотвратит самопроизвольное рассасывание пневмоторакса, но если вы удалите иглу, может образоваться еще один напряженный пневмоторакс.
- Дайте больному кислород с высокой скоростью потока.
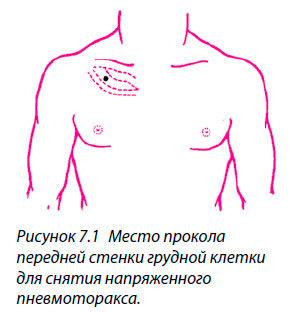
Проникающие ранения грудной клетки
Проникающее ранение грудной клетки может быть опасным для жизни. Обычно оно возникает вследствие выстрела или колотой раны, или, реже, при падении на выступающий предмет, например металлический штырь. Толщина стенки грудной клетки составляет около трех–четырех сантиметров, так что даже короткие предметы, повреждающие ее, могут проникнуть в легкое. Даже если легкие, сердце или крупные сосуды не повреждены, существует вероятность сильного кровотечения при повреждении довольно крупных артерий, проходящих между ребрами.
✔ Что делать
- Обратитесь за медицинской консультацией с целью срочной эвакуации пострадавшего.
- Имейте в виду, что пациент может быстро умереть от кровотечения из крупного кровеносного сосуда или от повреждения обоих легких (двусторонний пневмоторакс).
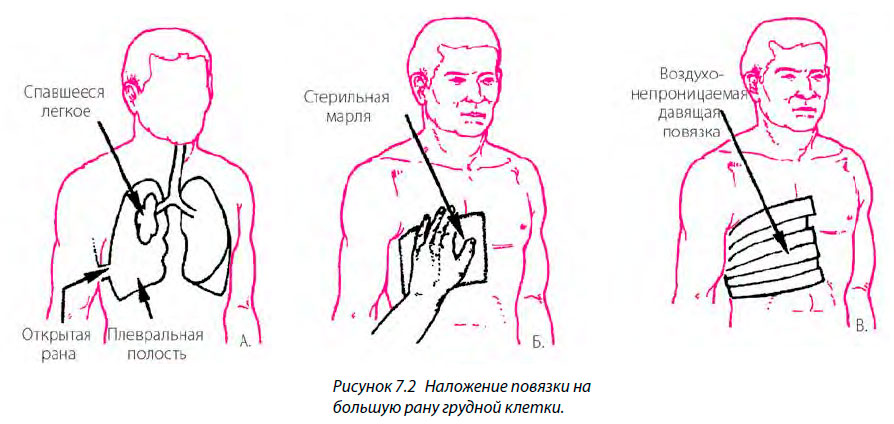
- Если у пациента открытая рана, и вы слышите, как при каждом вдохе воздух проходит через нее в грудную полость, герметично закройте рану с помощью большого марлевого тампона и лейкопластыря (рис. 7.2).
- Остановите наружное кровотечение, наложив давящую повязку.
- Дайте больному кислород с высокой скоростью потока.
- Установите внутривенный катетер и вводите один литр физиологического раствора (0,9% раствор хлорида натрия) каждые четыре–шесть часов.
- Придайте пациенту такое положение, при котором неповрежденная или менее поврежденная сторона будет находиться снизу.
Литература
Международное руководство по судовой медицине - Всемирная Организация Здравоохранения [2014]


