Содержание
- Боль в животе — общие рекомендации
- Настораживающие признаки при боли в животе
- Сильная боль в животе
- Аппендицит
- Панкреатит
- Кишечная непроходимость
- Диарея
- Болезни, передаваемые через пищу
- Дизентерия
- Диарея путешественников
- Пищевое отравление токсинами, содержащимися в морепродуктах
- Воспалительные заболевания кишечника (колиты)
- Язвенный колит
- Болезнь Крона
- Колит, связанный с применением антибиотиков
- Расстройство пищеварения и боль, связанные с приемом пищи
- Желудочно-пищеводный рефлюкс
- Язвенная болезнь желудка и двенадцатиперстной кишки (пептическая язва)
- Сильное кровотечение из желудочно-кишечного тракта
- Сильное кровотечение из верхних отделов желудочно-кишечного тракта
- Сильное кровотечение из нижних отделов желудочно-кишечного тракта
- Анальные трещины
- Геморрой (геморроидальные узлы)
- Анальный зуд (зуд заднего прохода)
- Грыжи
- Паховая грыжа
- Болезни печени и желчевыводящих путей
- Желтуха
- Печеночная недостаточность
- Алкогольная болезнь печени
- Камни в желчном пузыре
Боль в животе — общие рекомендации
Есть много состояний, которые могут вызывать боль в животе, и не все из них возникают в результате процессов, протекающих непосредственно в брюшной полости. В связи с этим выявление причины боли в животе может представлять определенные трудности. Тем не менее, полезную информацию для постановки правильного диагноза можно получить из описания характера боли пациентом.
Вопросы, которые необходимо задать пациенту:
- Какова интенсивность боли: незначительная, слабая, умеренная или сильная?
- Боль мешает Вашей повседневной работе?
- Боль мешает Вам спать?
- Каков характер боли: ноющая, жгучая, обжигающая, схваткообразная, постоянная ноющая, внезапная острая (кинжальная), тянущая, жалящая, пульсирующая, покалывающая, острая или тупая?
- Когда началась боль?
- Возникшая боль сразу достигла максимальной интенсивности или усиливалась постепенно?
- Боль возникает периодически или носит постоянный характер?
- Где Вы чувствуете боль? Можете показать одним пальцем место, где болит?
- Отдает ли боль в другие участки тела? Если да, то куда?
- Что приводит к усилению боли?
- Что уменьшает интенсивность боли?
- Какие еще симптомы появились примерно в то же время? Например:
- тошнота и рвота (учтите, что рвота может возникать и без тошноты, особенно при кишечной непроходимости);
- запор или диарея;
- отхождение газов из кишечника, даже при запоре;
- любые изменения стула: цвет, запах, то, как каловые массы смываются в унитазе, наличие примеси крови или слизи в стуле;
- изменение аппетита;
- изменение цвета мочи?
- Вы принимаете какие-либо лекарства? Если да, то, какие именно?
- Возникала ли у Вас раньше такая боль? Если да, то что произошло потом?
- Какие расстройства или заболевания у Вас были в прошлом?
Исследование живота
- Пациент лежит на ровной поверхности лицом вверх с вытянутыми вдоль туловища руками, под головой у него должна быть только одна подушка:
- НИКОГДА не пытайтесь исследовать живот, если пациент сидит, опираясь на подложенную под спину подушку.
- Сядьте или, при необходимости, присядьте на корточки или встаньте на колени рядом с койкой пациента так, чтобы ваша спина была выпрямлена, а ваши кисти и предплечья располагались параллельно полу, когда вы исследуете живот.
- Если вы правша, расположитесь с правой стороны койки:
- НИКОГДА не исследуйте живот, перегнувшись через пациента.
- Обратите внимание, лежит ли пациент спокойно или постоянно ворочается:
- у пациента, который лежит неподвижно, стараясь тем самым предотвратить усиление боли, может иметь место перитонит;
- пациент может ворочаться в постели из-за схваткообразных болей.
- Обратите внимание, не желтые ли у пациента склеры (желтуха).
- Обратите внимание, не сухой ли у пациента язык, что может быть признаком обезвоживания организма.
- Обратите внимание, не увеличен ли в размерах живот пациента (вздутие живота).
- Обратите внимание на положение пупка по отношению к нижнему концу грудины:
- даже у пациентов с ожирением, пупок находится примерно в той же горизонтальной плоскости, что и грудина, когда больной лежит на ровной поверхности;
- если пупок находится выше уровня грудины, стоит заподозрить вздутие живота.
- Осмотрите весь живот: наличие локальных припухлостей, кровоподтеков, одного или нескольких шрамов может указать на полученную недавно травму или оперативное вмешательство в прошлом.
- Осмотрите область паха и мошонку. Наличие припухлостей в этих местах может указать на грыжу.
- Выслушайте звуки кишечной перистальтики в течение одной минуты, приложив стетоскоп к животу на 2–3 сантиметра ниже и сбоку от пупка (см. также Главу - Обследование больного).
- Пропальпируйте живот (см. ниже, Пальпация живота).
- Исследуйте прямую кишку (см. ниже, Ректальное исследование).
Ректальное исследование
- Наденьте перчатку на правую руку, нанесите вазелин на указательный палец.
- Пациент лежит на боку спиной к вам с подогнутыми коленями.
- Раздвиньте ягодицы и осмотрите задний проход на наличие трещин, абсцессов и геморроя.
- Подушечкой указательного пальца правой руки, направленного вперед (не вверх), нажмите на анальное отверстие: спустя одну или две секунды вы почувствуете, что анальный сфинктер (мышца, которая держит задний проход закрытым) расслабился.
- Согните палец так, чтобы он вошел в прямую кишку.
- Исследуете пальцем прямую кишку по кругу, нащупывая фекалии и небольшие шишки в ее стенке.
- Осторожно нажимайте во всех направлениях, отмечая наличие объемных образований и болезненности.
- Извлеките палец, обратите внимание на цвет фекалий на перчатке и внимательно осмотрите их на наличие крови.
Пальпация живота
- Согрейте руки.
- Наблюдайте за лицом пациента, а не смотрите на его живот.
- Чем сильнее вы надавливаете на живот, тем меньше вы сможете почувствовать.
- Поместите правую руку плашмя на живот таким образом, чтобы ваше предплечье и кисть располагались на одной линии и параллельно полу.
- Ладонь вашей правой руки должна находиться на животе на протяжении всего исследования.
- Свободно положите левую руку на правую руку и пальцами левой руки придавливайте пальцы правой руки к передней брюшной стенке: правая рука должна быть расслабленна.
- Начните пальпацию на некотором расстоянии от того места, где ощущается самая сильная боль, каждый раз перемещая руки по животу на расстояние ширины ладони и легко надавливая на брюшную стенку (пальцы правой рукой должны вдавливать кожу на глубину около одного сантиметра).
- Во время пальпации разговаривайте с пациентом, чтобы отвлечь его внимание.
- При каждом нажатии наблюдайте за лицом пациента, чье выражение поможет вам выявить болезненные участки, а также определяйте напряжение передней брюшной стенки в результате мышечного спазма (мышечная защита).
- Вернитесь к тому месту, с которого вы начали пальпацию, и повторите ее, производя более сильные надавливания, так чтобы пальцы правой руки вдавливали кожу на глубину от двух до четырех сантиметров (не забывайте при этом использовать левую руку и не напрягайте правую).
- Чтобы выявить болезненность при пальпации, смотрите на лицо пациента, а не на его живот.
- Для того чтобы пропальпировать печень:
- поместите правую руку плашмя на правую сторону живота так, чтобы пальцы располагались по направлению к голове пациента;
- попросите пациента делать медленные глубокие вдохи;
- начиная от пупка и продвигаясь вверх на два сантиметра с каждым вдохом больного, осторожно надавливайте пальцами внутрь и вверх, пока не достигните реберной дуги;
- вы почувствуете край печени, опускающийся и встречающийся с вашими пальцами при каждом вдохе пациента;
- если вы нащупаете край печени более чем на два–три сантиметра ниже нижнего края реберной дуги, это укажет на то, что печень почти наверняка увеличена;
- определите при пальпации, болезнен ли край печени, а также гладкий он или бугристый.
Настораживающие признаки при боли в животе
На борту судна основной задачей при обследовании больного является определение степени серьезности его заболевания и необходимости его эвакуации. Настораживающие признаки — это признаки, указывающие на то, что пациент серьезно болен. Срочно обратитесь за медицинской консультацией, если у пациента наблюдается любой из следующих признаков:
- постоянная сильная боль;
- болезненность и мышечное напряжение при пальпации в одном месте или по всему животу;
- не прослушиваются звуки кишечной перистальтики;
- сильная рвота;
- отсутствует перистальтика кишечника или не отходят газы в течение 24 часов;
- дегтеобразный или с примесью крови стул и/или отхождение чистой крови;
- признаки шока: головокружение в вертикальном положении, частый пульс, низкое артериальное давление, холодная и влажная на ощупь кожа, низкий диурез;
- темная или с примесью крови моча;
- желтуха (желтушность склер и кожи вокруг глаз);
- пациент выглядит больным или испытывает сильную тревогу.
✔ Что делать при наличии настораживающих признаков
- Обратитесь за медицинской консультацией и ожидайте эвакуацию.
- Уложите больного в постель.
- Ничего не давайте больному принимать внутрь, если есть возможность установить внутривенный катетер; если такой возможности нет, давайте больному пить только воду и раствор солей для пероральной регидратации.
- Если внутривенный катетер установлен, и больной при этом не пьет, вводите по одному литру 0,9% раствора хлорида натрия каждые шесть часов:
- дополнительно вводите раствор хлорида натрия в объеме, равном потерям жидкости в результате рвоты или диареи;
- если количество выделяемой мочи очень мало, и она концентрирована (удельный вес > 1,010), а больной испытывает жажду, дополнительно вводите раствор хлорида натрия в объеме до двух литров каждые шесть часов до тех пор, пока моча не посветлеет и не будет выделяться в достаточном количестве.
- Для облегчения боли вводите по 10–15 мг морфина внутримышечно каждые три– четыре часа (но сначала ознакомьтесь с разделами Кишечная непроходимость и Воспалительные заболевания кишечника, представленным ниже).
- Давайте антибиотики в соответствии с полученной врачебной рекомендацией.
✔ Что делать при отсутствии настораживающих признаков
- Больной должен находиться в постели.
- Назначьте больному легкую диету с низким содержанием жиров и потреблением жидкости по его желанию (вода, лимонный сок, обезжиренное молоко или чай).
- Если боль локализована в верхнем отделе брюшной полости, давайте по 20 мг омепразола перорально два раза в сутки.
- Если боль схваткообразная, И в прямой кишке пальпируются твердые каловые массы, дайте слабительное.
- В остальных случаях нужно ждать и наблюдать за состоянием больного.
- Повторяйте исследование живота два раза в день.
- Если в течение 24 часов состояние пациента не улучшается, обратитесь за медицинской консультацией.
✘ Чего нельзя делать
- Нельзя давать больному ацетилсалициловую кислоту (Аспирин®) и ибупрофен.
Сильная боль в животе
Аппендицит
Аппендикс представляет собой небольшой пальцевидный мешочек, который отходит от толстой кишки (восходящей ободочной кишки) в нижнем отделе правой половины брюшной полости. Если он закупоривается, то может воспалиться и наполниться гноем. Это заболевание называется аппендицитом. Отек может нарушить приток крови к аппендиксу, который отмирает (некротизируется) и разрывается, что приводит к опасному для жизни инфицированию и воспалению брюшины (перитонит) — мембраны, которая изнутри выстилает стенки брюшной полости.
Признаки и симптомы
- В начале заболевания:
- расстройство пищеварения;
- метеоризм (повышенное газообразование в кишечнике);
- слабая диарея;
- легкое недомогание.
- Через несколько часов:
- слабая или умеренная боль в центре живота, как правило, постоянного характера.
- Спустя еще нескольких часов:
- боль в правой подвздошной области, которая становится более резкой и сильной;
- болезненность и мышечное напряжение (мышечная защита) при пальпации области, где ощущается боль.
- Легкая тошнота или рвота; обычно рвота начинается только после того, как боль становится сильной и постоянной.
- В большинстве случаев происходит потеря аппетита: если пациент просит есть, диагноз аппендицита вряд ли будет правильным.
- В некоторых случаях отмечается небольшое повышение температуры (не более 38 °C): высокая температура у пациента с симптомами аппендицита позволяет заподозрить разрыв аппендикса.
Примечание
- У молодых людей с вышеперечисленными симптомами аппендицит, вне всяких сомнений, является наиболее вероятным диагнозом.
- У женщин с такими же симптомами можно, кроме аппендицита, также заподозрить воспалительное заболевание органов малого таза (см. Главу - Инфекции, передаваемые половым путем).
- У пожилых пациентов некоторые заболевания могут давать такие же симптомы, как и аппендицит: в этих случаях установить точный диагноз на борту судна обычно не представляется возможным.
✔ Что делать
- Обратитесь за медицинской консультацией с целью эвакуации больного.
- Если боль очень сильная, введите 10–15 мг морфина внутримышечно.
- Установите внутривенный катетер и вводите по одному литру физиологического раствора (0,9% раствор хлорида натрия) каждые шесть часов.
- Ежедневно вводите 2 г цефтриаксона внутривенно или внутримышечно.
✘ Чего нельзя делать
- НЕ давайте больному никакой еды, если только эвакуация не откладывается более чем на 72 часа, и врач-консультант разрешает вам это сделать.
Панкреатит
Панкреатит — это воспаление поджелудочной железы, органа расположенного непосредственно позади желудка. В большинстве случаев панкреатит протекает в легкой форме и проходит в течение 7–10 дней. Некоторые случаи панкреатита опасны для жизни, но какие из них окажутся серьезными предсказать трудно. Панкреатит может быть острым (один серьезный случай) или хроническим (более длительное, но менее выраженное воспаление); при хроническом панкреатите возникают приступы сильной боли, похожей на боль при остром панкреатите.
Наиболее частыми причинами панкреатита являются:
- камни в желчном пузыре (в 35–40% случаев);
- злоупотребление алкоголем (в 35–40% случаев).
К менее частым причинам панкреатита относятся:
- высокий уровень триглицеридов (жиров) в крови, часто в сочетании с сахарным диабетом;
- высокий уровень кальция в крови;
- прием некоторых лекарств, в особенности:
- нестероидных противовоспалительных средств, включая ацетилсалициловую кислоту (Аспирин®);
- диуретиков (например, фуросемид);
- антибактериальных препаратов (метронидазол и сульфаниламиды);
- вирусные инфекции (особенно паротит и ВИЧ/СПИД).
Признаки и симптомы
- Острый панкреатит:
- сильная постоянная боль, ощущаемая преимущественно в середине верхнего отдела брюшной полости и длящаяся в течение нескольких дней;
- примерно в половине случаев боль также отдает в спину;
- сгибание тела вперед может облегчить боль, и это характерно для боли, источником которой является поджелудочная железа;
- тошнота и рвота, практически во всех случаях;
- во многих случаях рвота носит постоянный характер и продолжается в течение нескольких дней;
- болезненность при пальпации в верхнем отделе брюшной полости, но на удивление слабая, учитывая интенсивность боли в животе.
- Хронический панкреатит:
- боль, зачастую сильная, которая:
- ›› в основном ощущается в верхнем отделе брюшной полости и часто отдает в спину;
- ›› часто ослабевает при сгибании тела вперед;
- ›› у некоторых пациентов носит постоянный характер, у других — периодический, с длительными светлыми промежутками между приступами;
- тошнота и рвота;
- признаки недостаточности функции поджелудочной железы, такие как:
- ›› потеря веса, несмотря на нормальный аппетит и обычный рацион питания;
- ›› маслянистый зловонный стул, который трудно смывается в унитазе;
- ›› сахарный диабет.
✔ Что делать при остром панкреатите
- Обратитесь за медицинской консультацией с целью эвакуации больного.
- Установите внутривенный катетер и вводите 0,9% раствор хлорида натрия со скоростью 250 мл/ч в течение первых 48 часов, затем со скоростью вдвое меньшей: целью этой манипуляции является поддержание диуреза выше 50 мл/ч.
- Увеличьте скорость вливания жидкости, если мочи мало и она темная.
- Вводите по 10–15 мг морфина внутривенно каждые три–четыре часа.
- Ничего не давайте пациенту внутрь в течение пяти дней.
- Если через пять дней боль начнет ослабевать, можно разрешить пациенту только пить, а затем, если в течение следующих 48 часов боль не возобновится, принимать пищу.
✘ Чего нельзя делать при остром панкреатите
- НЕЛЬЗЯ давать больному никаких жиров (растительное и сливочное масло или маргарин), жирных продуктов (жареные блюда, сыр, майонез) или жиросодержащих жидкостей (молоко, мороженое и т. д.) даже после того, как приступ болезни закончится.
✔ Что делать при хроническом панкреатите
- Настаивайте на том, чтобы пациент прекратил употреблять алкоголь.
- Часто и небольшими порциями давайте больному еду с минимальным содержанием жира.
- Для облегчения боли давайте больному:
- по 400 мг ибупрофена перорально каждые шесть часов;
- если через несколько дней такого лечения боль сохраняется, попробуйте дать трамадол, по 100 мг перорально два–три раза в сутки;
- если и это не помогает в течение нескольких дней, давайте по 20 мг морфина перорально каждые четыре часа.
- Если приступы сильной боли сопровождаются рвотой, проводите лечение, как при остром панкреатите (см. выше).
Кишечная непроходимость
Кишечная непроходимость представляет собой закупорку кишечника, которая препятствует прохождению пищи, жидкости, пищеварительных соков и газов по желудочно-кишечному тракту. Около 75% случаев кишечной непроходимости вызвано спайками (рубцовая ткань в брюшной полости), образовавшимися после перенесенных хирургических операций. В остальных 25% случаев причиной кишечной непроходимости являются грыжи. Кишечная непроходимость несет в себе опасность, так как кишка раздувается и может ущемиться, а затем разорваться, что приведет к развитию опасного для жизни инфекционного процесса в брюшной полости.
Признаки и симптомы
- Боль в животе (обычно она является первым симптомом), которая:
- носит спастический характер;
- ощущается вокруг пупка;
- возникает периодически, и ее приступы длятся около минуты и повторяются каждые несколько минут.
- В некоторых случаях боль может быть постоянной, что позволяет предположить ущемление кишки.
- Рвота, рано возникающая и обильная, наблюдается при высокой кишечной непроходимости, а рвота, возникающая в более поздние сроки и менее выраженная, наиболее типична для непроходимости толстого кишечника.
- Увеличение размеров живота (вздутие живота) менее выражено при высокой кишечной непроходимости и более выражено при непроходимости толстого кишечника.
- Запор и нарушение отхождения газов возникают довольно быстро при непроходимости толстого кишечника, и только через несколько дней — при непроходимости тонкого кишечника.
- Признаки ущемления кишки:
- лихорадка;
- частый пульс;
- выраженная локальная болезненность при пальпации.
✔ Что делать
- Немедленно обратитесь за медицинской консультацией и планируйте эвакуацию пациента.
- Установите внутривенный катетер и вводите 0,9% раствор хлорида натрия (физиологический раствор) в достаточном количестве для поддержания диуреза на уровне 50 мл/ч: может потребоваться большой объем раствора (шесть литров в день или больше).
✘ Чего нельзя делать
- НЕ давайте больному ничего перорально.
- НЕ вводите морфин.
Диарея
Болезни, передаваемые через пищу
В клинической картине заболевания, вызванного пищевой инфекцией, может преобладать один из трех основных симптомокомплексов: рвота, практически без диареи, водянистая обильная диарея, практически без рвоты, и диарея с примесью крови.
РВОТА КАК ОСНОВНОЙ СИМПТОМ
Основными причинами рвоты являются желудочно-кишечные токсины (энтеротоксины), выделяемые бактериями, наиболее часто — золотистым стафилококком (Staphylococcus aureus) и палочками Bacillus cereus, а также инфицирование вирусом, называемым норовирусом (также известным как Норволк-вирус).
- Золотистый стафилококк (Staphylococcus aureus) и палочки Bacillus сereus размножаются и выделяют токсин в пищу, которая была контаминирована, как правило, лицами, занятыми ее приготовлением, и которая затем пролежала несколько часов при комнатной температуре. Действие токсина вызывает тошноту и рвоту в течение шести часов после приема контаминированной пищи. Бактерии погибают при термической обработке пищи в процессе ее приготовления, но токсины устойчивы к высокой температуре, и поэтому контаминация может произойти как до, так и после приготовления пищи.
- Норовирус вызывает внезапную рвоту, которая иногда сопровождается слабой водянистой диареей. Инфекция проникает в организм человека с пищей, контаминированной лицом, ее готовившим. Вирусом может быть контаминировано большое количество пищи, и много людей может заразиться одновременно, особенно в изолированных группах, например пассажиры и члены экипажа на круизном судне, которые питаются по типу «шведского стола». Болезнь длится два–три дня и проходит без лечения. Иммунитет, защищающий от повторного заражения, при этом не формируется.
ВОДЯНИСТАЯ ДИАРЕЯ КАК ОСНОВНОЙ СИМПТОМ
- В менее развитых странах бактерия Escherichia coli — энтеротоксигенная кишечная палочка (ЕТЕС) — является основной причиной водянистой диареи (см. ниже, «диарея путешественников»), но некоторые другие бактерии и иногда вирусы могут также быть причиной диареи.
- В развитых странах существенную роль в возникновении диареи играет бактерия Clostridium Perfringens. Эта бактерия выделяет токсин, который вызывает диарею, но только после того, как большое количество бактерий попало в желудочно-кишечный тракт. Поэтому инфекция связана в основном с употреблением пищи, которая длительно хранилась при комнатной температуре после приготовления.
ДИАРЕЯ С ПРИМЕСЬЮ КРОВИ В СТУЛЕ КАК ОСНОВНОЙ СИМПТОМ
- Кровь в стуле при диарее появляется вследствие повреждения стенок кишечника инфекционным агентом.
- Без проведения лабораторных исследований бывает трудно определить, действительно ли в стуле есть кровь: пациента с диареей, при которой в стуле явно присутствует кровь или слизь, или с сильной болью в животе и лихорадкой следует лечить так, как если бы у него имелось повреждение стенок кишечника инфекционным агентом.
- В большинстве случаев у пациента несколько раз за день происходит отхождение большого количества стула, неоформленного или водянистого и в различной степени окрашенного кровью. Не следует путать этот синдром с дизентерией (см. ниже), при которой у пациента имеет место частый скудный стул, смешанный с кровью.
- Частой причиной профузной диареи с кровью являются бактерии рода Salmonella и Campylobacter, которые живут в домашней птице и в яйцах, загрязненных птичьим пометом. Заражение людей происходит при употреблении сырой или недостаточно термически обработанной пищи (включая продукты, такие как майонез, приготовленные с использованием сырых яиц), или пищи, которая после приготовления была контаминирована в результате контакта с сырыми продуктами и хранилась при комнатной температуре.
✔ Что делать при болезнях, передаваемых через пищу
- Если рвота является единственным или основным симптомом:
- обычно пациент не нуждается в лечении: болезнь проходит через несколько часов без лечения;
- настоятельно рекомендуйте пациенту пить много жидкости.
- Если диарея (водянистая или с примесью крови) является единственным или основным симптомом:
- давайте по 500 мг ципрофлоксацина перорально два раза в сутки в течение трех дней (но только не беременной женщине или женщине с подозрением на беременность);
- если крайне необходимо, чтобы член команды, страдающий диареей, вернулся к исполнению своих служебных обязанностей, дайте ему ТАКЖЕ 4 мг лоперамида (две таблетки) сразу, а затем по 2 мг (одна таблетка) после каждого стула, максимально до восьми таблеток в сутки;
- не давайте больному лоперамид, если ему не назначен ципрофлоксацин.
✔ Что делать для предупреждения болезней, передаваемых через пищу
Имейте в виду, что:
- почти на всех сырых продуктах или внутри них присутствуют микроорганизмы: во многих случаях — это болезнетворные микроорганизмы;
- правильная кулинарная обработка пищевых продуктов уничтожает все болезнетворные микроорганизмы;
- поэтому болезни, передаваемые через пищу, обусловлены:
- заражением пищи лицами, занятыми ее приготовлением, и которое происходит, как правило, после ее приготовления;
- употреблением сырой или недостаточно термически обработанной пищи (например, сырые или недоваренные устрицы или салаты, промытые в контаминированной воде);
- употреблением пищевых продуктов, которые после приготовления были контаминированы в результате контакта с сырыми продуктами (например, при нарезании приготовленной курицы на разделочной доске, которую использовали при разделке сырой курицы).
Чтобы избежать на борту судна болезней, передаваемых через пищу, необходимо:
- следить за тем, чтобы все члены все экипажа, особенно лица, занятые приготовлением пищи, часто и тщательно мыли руки;
- препятствовать употреблению сырой или недостаточно термически обработанной пищи;
- добиться того, чтобы:
- продукты питания приобретались у поставщиков, придерживающихся высоких гигиенических стандартов;
- сырые продукты хранилась отдельно от продуктов, готовых к употреблению;
- скоропортящиеся сырые продукты хранились в холодильнике до момента их приготовления;
- приготовленная пища, не предназначенная для употребления сразу после приготовления, а также не выбрасываемые остатки пищи незамедлительно помещались в холодильник;
- лица, занятые приготовлением пищи и страдающие диарейными заболеваниями, переводились на другую работу до тех пор, пока у них не будет получен отрицательный посев кала на бактерии рода Shigella, Salmonella или Campylobacter.
Дизентерия
Дизентерия — это заболевание, обычно вызываемое бактериями рода Shigella, хотя и другие бактерии могут вызывать подобное заболевание, а бактерии рода Shigella могут вызывать болезни, проявляющиеся водянистой диареей. Дизентерия распространяется через пищу или воду, загрязненную фекалиями человека, содержащими бактерии рода Shigella. Для развития заболевания достаточно лишь несколько отдельных бактерий, так что, в отличие от бактерий рода Salmonella, размножение микроорганизмов в пище не является основным причинным фактором, и заражение возможно при употреблении свежеприготовленной пищи.
Признаки и симптомы
- В большинстве случаев наблюдается около 10 (но иногда и гораздо больше) актов дефекации в день небольшим количеством стула.
- Из-за малого количества стула происходит лишь незначительная потеря жидкости организмом.
- В начале заболевания в стуле присутствует только слизь.
- В дальнейшем, в стуле появляются прожилки крови: примерно в половине случаев визуально кровь не определяется, хотя ее можно обнаружить при помощи лабораторных тестов.
- У взрослых, не имеющих других симптомов, диарея проходит в течение нескольких дней даже без лечения; имейте в виду, что:
- микроорганизмы могут выделяться со стулом еще в течение некоторого времени после исчезновения симптомов, так что риск передачи дизентерии другому члену экипажа сохраняется.
Диарея путешественников
Диарея путешественников обычно возникает у лиц, путешествующих в страны с низким уровнем санитарной культуры. В менее развитых странах в 90% случаев это заболевание обусловлено бактериями, в основном энтеротоксигенной кишечной палочкой (Escherichia coli, ЕТЕС). Кишечная палочка является наиболее распространенной бактерией, обитающей в толстом кишечнике человека и составляющей существенную часть веса нормальных фекалий, однако не все виды кишечной палочки вырабатывают энтеротоксин. Инфицирование происходит при случайном попадании внутрь фекалий, содержащих энтеротоксигенную кишечную палочку, обычно с контаминированной водой или пищей. В большинстве случаев заболевание протекает в легкой форме, и симптомы проходят без лечения в течение трех–пяти дней. В небольшом проценте случаев потеря жидкости может быть достаточно серьезной и привести к обезвоживанию организма, особенно если у больного также наблюдается рвота.
Диарея путешественников почти во всех случаях развивается в течение нескольких дней после попадания внутрь микроорганизмов. Диарея, которая начинается у члена экипажа позднее чем через неделю после выхода судна из порта, вероятно, связана с инфекцией на борту.
Признаки и симптомы
- Диарея, обычно с обильными водянистыми испражнениями, но стул редко бывает больше шести раз в сутки;
- потеря аппетита;
- тошнота;
- рвота, в среднетяжелых и тяжелых случаях;
- спастические боли в животе, в среднетяжелых и тяжелых случаях;
- лихорадка, только в тяжелых случаях.
✔ Что делать для предупреждения диареи путешественников
- Употреблять только пищу, тщательно и, по возможности, на ваших глазах приготовленную.
- Не есть термически необработанную пищу, в том числе салаты и мороженое.
- Тарелки и столовые приборы часто моются в контаминированной воде: если вы питаетесь в киосках на улице, нужно приносить свою собственную тарелку и вилку или выбирать пищу, которая подается непосредственно с варочной поверхности.
- Употреблять только те фрукты, которые вы очищаете от кожуры самостоятельно.
- Безопасно пить бутилированные напитки, если пластиковый защитный ободок на бутылке не поврежден: в противном случае нужно отдать предпочтение газированному напитку и пить его, только если при открытии бутылки напиток шипит и пузырится.
- Не пить напитки со льдом: это небезопасно.
- Чай и кофе, заваренные из кофейных зерен или чайных листьев, как правило, безопасны, но будет лучше, если вы будете пользоваться своей собственной чашкой.
- Растворимый кофе недостаточно безопасен: его часто заваривают горячей водой из-под крана.
Пищевое отравление токсинами, содержащимися в морепродуктах
ОТРАВЛЕНИЕ СИГУАТОКСИНОМ
Сигуатера является наиболее распространенной причиной отравления токсинами, содержащимися в морепродуктах. Токсин вырабатывается одноклеточными организмами, которые растут на коралловых рифах. Эти организмы поедаются небольшими рыбками, не восприимчивыми к действию токсина, которых, в свою очередь, поедают крупные хищные рыбы. При употреблении в пищу этих хищных рыб у людей может наступить отравление. Хищная рыба, в тканях которой содержится сигуатоксин, выглядит и пахнет нормально, а также имеет обычный вкус. При кулинарной обработке токсин не разрушается.
Признаки и симптомы
- Заболевание развивается через несколько часов после употребления зараженной рыбы;
- рвота и диарея, в начале заболевания;
- затем вскоре возникают необычные ощущения (жжение и покалывание) в конечностях и нечеткость зрения, которые сохраняются в течение нескольких недель или, в некоторых случаях, в течение нескольких месяцев.
✔ Что делать
- Симптоматического лечения нет.
- После выздоровления пациента посоветуйте ему воздерживаться от употребления рыбы, продуктов, содержащих кофеин (кофе, чай, газированные напитки типа колы), и алкоголя, которые могут вызвать рецидив неврологической симптоматики.
✔ Что делать для предупреждения отравления сигуатоксином
- Путешествуя в тропических районах, воздерживаться от употребления в пищу крупной хищной рыбы, особенно рифовых рыб, таких как барракуда.
ОТРАВЛЕНИЕ РЫБОЙ СЕМЕЙСТВА СКУМБРИЕВЫХ
Отравление скумбриевыми довольно распространено и встречается во всех регионах мира. Отравление обусловлено употреблением в пищу зараженной бактериями рыбы с темным мясом, обычно это тунец или макрель (которые принадлежат к семейству скумбриевых). Если рыба должным образом не охлаждена или заморожена, в ней начинают размножаться бактерии, которые вырабатывают гистамин. Гистамин, который при кулинарной обработке не разрушается, может вызвать симптомы, ошибочно принимаемые за аллергическую реакцию на рыбу.
Признаки и симптомы
- Симптомы появляются в течение часа после употребления рыбы;
- внезапное покраснение лица, ощущение тепла и появление пятнистой сыпи на груди и лице;
- симптомы проходят в течение нескольких часов.
✔ Что делать
- Если симптомы причиняют пациенту беспокойство, дайте ему 10 мг цетиризина перорально.
✔ Что делать для предупреждения отравления рыбой семейства скумбриевых
- Следует уделять особое внимание охлаждению рыбы: отравление может произойти при употреблении в пищу консервированного тунца, если вскрытая банка хранится не в холодильнике
- Следует избегать употребления в пищу рыбы с темным мясом, пойманной на лодках, не имеющих на борту оборудования для охлаждения рыбы.
Воспалительные заболевания кишечника (колиты)
Существует два основных воспалительных заболевания кишечника: язвенный колит и болезнь Крона. Третья форма инфекционного колита может развиться после лечения антибиотиками, независимо от показаний к их применению. Четвертая форма болезни, ишемический колит, вызвана нарушением кровоснабжения кишечника. Это заболевание обычно встречается у пожилых людей, страдающих распространенными заболеваниями коронарных артерий и сосудов головного мозга, и не рассматривается в данном разделе.
Язвенный колит
Причина язвенного воспаления толстого кишечника неизвестна. В анамнезе у большинства пациентов несколько месяцев или лет назад отмечались один или несколько похожих друг на друга случаев этого заболевания, симптомы которого появлялись и проходили самостоятельно, без лечения. Такой анамнез позволяет отличить язвенный колит от диареи инфекционного происхождения. У некоторых пациентов язвенный колит начинается как внезапное тяжелое заболевание, и в таких случаях его легко можно спутать с инфекционной диареей.
Признаки и симптомы
- Постепенное начало заболевания наблюдается у большинства пациентов.
- У больных с легкой формой заболевания:
- полуоформленный стул со слизью или слизью с кровью два–три раза в сутки;
- умеренная боль в животе;
- лихорадка отсутствует.
- У больных с тяжелой формой заболевания:
- частый жидкий стул (10–20 раз в сутки) с явной примесью крови;
- более выраженная боль в животе, иногда очень сильная;
- лихорадка;
- потеря веса, в некоторых случаях.
Примечание
- У больных с тяжелой формой заболевания существует риск перфорации толстого кишечника и развития опасного для жизни перитонита.
- Как правило, это может случиться через 7–10 дней от начала тяжелого заболевания, так что с такой ситуацией вряд ли можно столкнуться на борту судна.
- Если происходит перфорация толстой кишки:
- боль становится сильнее и ощущается по всей брюшной полости;
- вскоре за этим развивается шок с учащением пульса, падением артериального давления, болезненностью при пальпации и вздутием живота.
✔ Что делать
- Обратитесь за медицинской консультацией.
- Если у пациента стул более 10 раз в сутки, высокая температура и сильные боли в животе, необходимо принять меры для его эвакуации.
- Лечение пациента с легкой формой заболевания на борту судна не представляет опасности для его здоровья, но нужно подумать об эвакуации уже на данном этапе, если эвакуация, которая может потребоваться в дальнейшем в связи с ухудшением состояния больного, представляется затруднительной.
- Пациенту с заболеванием легкой или средней степени тяжести можно принимать обычную пищу.
- Пациенту со среднетяжелым или тяжелым заболеванием давайте по 50 мг преднизона в сутки перорально, ожидая его эвакуацию.
- Пациенту с очень тяжелой формой заболевания:
- нельзя принимать пищу, а можно только пить;
- установите внутривенный катетер и вводите физиологический раствор (0,9% раствор хлорида натрия) по одному литру каждые восемь часов;
- вводите по 1 г цефтриаксона внутривенно или внутримышечно два раза в сутки и давайте по 500 мг метронидазола перорально три раза в сутки.
✘ Чего нельзя делать
- НЕ давайте больному лоперамид, морфин или трамадол.
Болезнь Крона
Болезнь Крона — это хроническое воспалительное заболевание, которое может поражать любой отдел желудочно-кишечного тракта. В отличие от аппендицита, у большинства пациентов симптомы наблюдаются в течение многих лет, прежде чем это заболевание диагностируется. В отличие от язвенного колита, болезнь Крона редко принимает острую тяжелую форму.
Признаки и симптомы
- Слабая диарея;
- боль в животе, чаще в правом нижнем квадранте, где может определяться болезненность или пальпироваться объемное образование;
- схваткообразные боли и рвота, заставляющие думать о кишечной непроходимости;
- потеря веса;
- небольшое повышение температуры.
✔ Что делать
- Если пациент может принимать обычную пищу, и при этом у него не возникает боль, рвота и вздутие живота, запланируйте врачебную консультацию при заходе в следующий порт.
- Если пациент не может принимать пищу, обратитесь за медицинской консультацией с целью его эвакуации.
✘ Чего нельзя делать
- НЕ давайте больному лоперамид, морфин или трамадол.
Колит, связанный с применением антибиотиков
Колит, связанный с применением антибиотиков, вызывается бактерией Clostridium difficile, которая поражает кишечник, когда его нормальная микрофлора погибает от воздействия антибиотиков, принимаемых больным для лечения какой-либо инфекции. В большинстве случаев болезнь протекает в легкой форме, но у некоторых пациентов развивается тяжелый колит, называемый псевдомембранозным.
Признаки и симптомы
- водянистая диарея несколько раз в сутки;
- спастическая боль в животе;
- лихорадка отсутствует.
- У пациентов с псевдомембранозным колитом:
- частый жидкий стул (10–15 раз в сутки);
- боль более выражена;
- отмечается лихорадка, которая в некоторых случаях может быть высокой.
Заболевание развивается через несколько дней после начала лечения антибиотиками.
В легких случаях:
✔ Что делать
- Отмените антибиотики, которые принимает больной:
- имейте в виду, что колит, связанный с применением антибиотиков, обычно начинается после нескольких дней лечения, когда курс лечения антибиотиками практически заканчивается;
- обратитесь за медицинской консультацией, если вы считаете, что прекращение приема антибиотиков может представлять опасность для здоровья пациента.
- Давайте по 500 мг метронидазола перорально три раза в сутки в течение 10 дней, ЕСЛИ
- врач согласен с тем, что вы не должны отменять антибиотик, который получает больной, ИЛИ ЕСЛИ
- у больного сильная диарея или лихорадка, ИЛИ ЕСЛИ
- диарея продолжается более одного или двух дней после прекращения лечения антибиотиками.
- Поместите больного в одноместную каюту и назначьте только одного человека ухаживать за ним.
- Проследите, чтобы человек, ухаживающий за больным, всякий раз надевал перчатки при контакте с ним и мыл руки водой с мылом после снятия перчаток: имейте в виду, что бактерии Clostridium difficile устойчивы к спиртовым гелям.
Расстройство пищеварения и боль, связанные с приемом пищи
Основными заболеваниями, которые вызывают расстройство пищеварения и боль после приема пищи, являются желудочно-пищеводный рефлюкс, язвенная болезнь желудка и двенадцатиперстной кишки и камни в желчном пузыре (см. ниже, подраздел Камни в желчном пузыре в разделе Болезни печени и желчевыводящих путей).
Желудочно-пищеводный рефлюкс
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это распространенное заболевание, обусловленное забросом желудочного содержимого обратно в пищевод, приводящим к воспалению его слизистой оболочки. В норме рефлюксу препятствует сокращение мышцы в нижнем конце пищевода (нижний пищеводный сфинктер): основная проблема в случае ГЭРБ заключается в недостаточности этого сфинктера.
Признаки и симптомы
- Изжога, как правило, после еды или после употребления алкогольных напитков или кофе.
- Заброс проглоченной пищи обратно в рот без тошноты или позывов на рвоту.
- В некоторых случаях, особенно при тяжелой или длительно текущей ГЭРБ, наблюдается затруднение глотания.
✔ Что делать
- Рекомендуйте пациенту не употреблять алкогольные и содержащие кофеин напитки.
- Рекомендуйте пациенту спать в положении, когда голова находится выше уровня груди.
- Давайте 20 мг омепразола перорально один раз на ночь или, в случае выраженности симптомов, по 20 мг два раза в сутки.
- При затруднении глотания, или когда симптомы не удается быстро купировать приемом омепразола, пациент должен обратиться к врачу в следующем порту.
Язвенная болезнь желудка и двенадцатиперстной кишки (пептическая язва)
Пептическими язвами называются язвы слизистой оболочки желудка или, чаще, двенадцатиперстной кишки. Выделяют две основные причины заболевания: инфицирование бактерией Helicobacter pylori и прием ацетилсалициловой кислоты (Аспирин®) или любых других нестероидных противовоспалительных средств (НПВС). Каждый фактор по отдельности может вызывать язвенную болезнь, но одновременное воздействие двух факторов приводит к более серьезным поражениям.
Инфицирование бактерией Helicobacter pylori происходит в детстве, но путь заражения неизвестен. Инфекция чаще встречается в более бедных сообществах, чем в более развитых: повышение уровня жизни людей в сообществах может привести к быстрому сокращению числа случаев хеликобактерной инфекции. В более развитых странах около 50% взрослых старше 60 лет инфицировано H. pylori, в то время как в менее развитых странах инфицировано 80% людей в возрасте от 40 до 50 лет.
Признаки и симптомы
- Примерно половина пациентов испытывает жгучую боль в середине верхней части живота через три–четыре часа после еды, которая уменьшается после дополнительного приема пищи или после приема антацидных препаратов.
- Примерно у одной трети пациентов случается расстройство пищеварения, сопровождаемое:
- ощущением переполнения желудка и вздутием живота после еды;
- отрыжкой;
- тошнотой;
- рвотой, в некоторых случаях.
- Примерно у одной трети пациентов наблюдаются симптомы, схожие с симптомами ГЭРБ (см. выше, Желудочно-пищеводный рефлюкс)
- Симптомы язвенной болезни обычно длятся несколько недель или месяцев, исчезают на несколько недель или месяцев, а затем появляются вновь.
- У многих пациентов наблюдается сочетание всех трех вышеописанных симптомокомплексов.
ОСЛОЖНЕНИЯ
- Пенетрация язвы через всю толщину задней стенки желудочно-кишечного тракта в органы, расположенные позади него, особенно в поджелудочную железу, в результате чего возникает:
- сильная боль в середине верхней части живота (эпигастральная область), которая отдает в спину и не купируется приемом пищи или омепразолом.
- Перфорация желудка или двенадцатиперстной кишки, когда язва разъедает их переднюю стенку, формируя сообщение между желудочно-кишечным трактом и брюшной полостью, в результате чего возникает:
- очень внезапная сильная боль по всему животу.
- Формирование рубцов вокруг язвы, в результате чего:
- нарушается прохождение пищи из желудка в двенадцатиперстную кишку;
- возникает рвота через один или два часа после еды.
- Кровотечение из язвы, в результате чего происходит:
- потеря крови, потенциально опасная для жизни больного (см. ниже, Сильное кровотечение из желудочно-кишечного тракта).
✔ Что делать
- Все пациенты с болью или расстройством пищеварения, возникающими после приема пищи, должны обратиться к врачу: в большинстве случаев потребуется эндоскопическое исследование, так как редко удается установить точный диагноз на основании только клинической симптоматики.
- Тем временем, для купирования боли или расстройства пищеварения, возникающих после приема пищи, давайте по 20 мг омепразола перорально один раз в сутки до тех пор, пока пациента не осмотрит врач.
Настораживающие признаки
Пациенты, у которых после приема пищи возникает боль или расстройство пищеварения, и у которых имеется любой из нижеперечисленных симптомов, должны обратиться к врачу как можно скорее, так как у таких пациентов существует повышенный риск развития рака желудка или пищевода:
- потеря веса;
- затруднение глотания или боль при глотании;
- рвота;
- желтуха;
- отягощенный семейный анамнез по раку желудка;
- операции на желудке в анамнезе.
✘ Чего нельзя делать
- НЕ давайте больному ацетилсалициловую кислоту (Аспирин®), ибупрофен или любые другие нестероидные противовоспалительные средства.
Сильное кровотечение из желудочно-кишечного тракта
(желудочно- кишечное кровотечение)
- Около половины всех случаев желудочно-кишечных кровотечений приходится на кровотечения из пептических язв.
- Второй по частоте причиной желудочно-кишечного кровотечения является кровотечение из варикозно расширенных вен пищевода (расширение вен в подслизистом слое пищевода, которое, как правило, происходит у больных циррозом печени).
- Кровотечение из пептических язв обычно останавливается через несколько часов или дней.
- Кровотечение из варикозно расширенных вен пищевода обычно без лечения не останавливается.
- Определить источник кровотечения невозможно без непосредственного осмотра кишечника при помощи эндоскопии.
- Желудочно-кишечные кровотечения являются причиной значительного количества смертей даже в более развитых странах, где имеются хорошо оснащенные больницы:
- риск смерти значительно выше:
- ›› у пациентов с желудочно-кишечным кровотечением из варикозно расширенных вен пищевода, чем у пациентов с кровотечением, обусловленным язвенной болезнью желудка и двенадцатиперстной кишки;
- ›› у пожилых пациентов;
- ›› у пациентов с другими серьезными заболеваниями.
Сильное кровотечение из верхних отделов желудочно-кишечного тракта
Кровотечение из верхних отделов желудочно-кишечного тракта, как правило, возникает в желудке, пищеводе или двенадцатиперстной кишке.
Признаки и симптомы
- Рвота кровью (гематемезис).
- Черный, дёгтеобразный зловонный стул, содержащий частично переваренную кровь (мелена).
✔ Что делать
- Измерьте частоту пульса и уровень артериального давления у больного в положении лежа, а затем стоя (если больной может стоять).
- На значительную кровопотерю указывают следующие цифры:
- уровень систолического артериального давления у больного ниже 100 мм рт. ст.;
- в положении стоя уровень систолического артериального давления снижается более чем на 20 мм рт. ст.;
- частота пульса у больного превышает 100 ударов в минуту.
- Установите внутривенные катетеры в вены обеих рук или кистей пациента, используя самый большой размер катетеров, из имеющихся в наличии, и начните введение физиологического раствора (0,9% раствор хлорида натрия).
- Срочно обратитесь за медицинской консультацией относительно объема жидкости, который необходимо ввести больному. Этот объем будет зависеть от уровня артериального давления и частоты пульса и может оказаться довольно значительным.
- Если вы должны самостоятельно принять решение относительно требуемого объема жидкости, следует начать с введения одного литра каждые четыре часа и отрегулировать объем вводимой жидкости таким образом, чтобы диурез превышал 50 мл/ч.
- Примите меры для эвакуации больного.
- Тем временем сразу дайте 40 мг омепразола (в два раза больше обычной дозы) перорально, и затем давайте по 40 мг два раза в сутки.
- Давайте по 500 мг ципрофлоксацина перорально два раза в сутки.
- Проследите за тем, чтобы кровавые рвотные массы были убраны с соблюдением стандартных мер предосторожности.
✘ Чего нельзя делать
- НЕ давайте больному ничего есть.
- НЕ давайте больному:
- ацетилсалициловую кислоту (Аспирин®), ибупрофен или любые другие нестероидные противовоспалительные средства;
- парацетамол.
Сильное кровотечение из нижних отделов желудочно-кишечного тракта
При сильном кровотечении из нижних отделов кишечника у больного отходит стул с темно-бордовой или ярко-красной кровью, часто не смешанной с каловыми массами, но не такой черный, дёгтеобразный и зловонный, как мелена. Как и при кровотечении из верхних отделов желудочно-кишечного тракта, есть ряд причин кровотечения из нижних отделов, которые невозможно установить на борту судна. Тем не менее, кровотечение из нижних отделов кишечника реже представляет угрозу для жизни больного, по сравнению с кровотечением из верхних отделов, и не каждому больному с таким кровотечением требуется эвакуация.
Признаки и симптомы
- Отхождение стула с темно-бордовой или ярко-красной кровью, часто не смешанной с каловыми массами.
✔ Что делать
- Измерьте частоту пульса и уровень артериального давления у больного в положении лежа, а затем стоя.
- Установите внутривенный катетер и вводите по одному литру физиологического раствора (0,9% раствор хлорида натрия) каждые восемь часов.
- Обратитесь за медицинской консультацией; скорее всего, можно оставить больного на борту судна без риска для его здоровья, если:
- больному меньше 40 лет;
- у него нет других заболеваний;
- имел место только один случай кровотечения;
- частота пульса у больного менее 100 ударов в минуту;
- уровень систолического артериального давления у больного выше 110 мм рт. ст.;
- в положении стоя уровень систолического артериального давления снижается не более чем на 20 мм рт. ст.;
- с согласия врача, уложите больного в постель и наблюдайте, не откроется ли кровотечение вновь.
- Если в дальнейшем снова начнется кровотечение, увеличьте скорость вливания жидкости в соответствии с объемом кровопотери и обратитесь за медицинской консультацией с целью эвакуации больного.
Анальные трещины
Анальная трещина — это продольный разрыв слизистой оболочки заднего прохода, вызванный травмой анального канала при прохождении по нему большого количества жестких каловых масс. Однажды случившийся разрыв слизистой оболочки может в дальнейшем происходить неоднократно, и заболевание часто переходит в хроническую форму.
Признаки и симптомы
- Как правило, боль, возникающая при дефекации, описывается как острая и раздирающая.
- Небольшое количество светлой крови на туалетной бумаге или на поверхности фекалий.
- Зуд или раздражение кожи вокруг заднего прохода, в некоторых случаях.
- Наличие видимой трещины, чаще всего на задней стенке заднего прохода, похожей на свежий порез, если она появилась недавно, или же трещина бледная, с приподнятыми краями, если возникла давно.
✔ Что делать
- Для формирования более мягкого стула больному необходимо увеличить содержание клетчатки в своем рационе, употребляя в пищу отруби, а также большое количество свежих фруктов и овощей.
- В случае постоянных запоров давайте больному по 1–2 таблетки докузата с сенной перорально на ночь.
- Пациент должен два раза в день течение 10–15 минут принимать сидячую ванну, заполненную на 5–8 сантиметров теплой водой (без использования мыла или пены для ванны).
- Если трещина не зажила к моменту прибытия судна в порт, отправьте пациента к врачу.
✘ Чего нельзя делать
- НЕ пытайтесь выполнить пальцевое ректальное исследование: это вызовет сильную боль.
Геморрой (геморроидальные узлы)
Геморроидальные узлы — это расширенные вены в нижней части прямой кишки. Они могут находиться внутри прямой кишки (внутренний геморрой) или под кожей ниже наружного сфинктера заднего прохода (наружный геморрой), а также в обоих местах одновременно. Геморрой, как правило, является следствием напряжения при дефекации, которое может возникать при хроническом запоре.
Геморрой является самой частой причиной потери небольших количеств крови из прямой кишки.
Признаки и симптомы
- Видимая глазом ярко-красная кровь:
- на поверхности фекалий; ИЛИ
- в виде следов на туалетной бумаге; ИЛИ
- в виде нескольких капель в унитазе;
- анальный зуд (см. ниже);
- боль при тромбозе геморроидальных узлов;
- при наружном геморрое снаружи под кожей вокруг заднего прохода видны гладкие припухлости лилового цвета;
- при некоторых случаях внутреннего геморроя геморроидальные узлы могут выпадать из заднего прохода.
✔ Что делать
- Для формирования более мягкого стула больному необходимо увеличить содержание клетчатки в своем рационе, употребляя в пищу отруби, а также большое количество свежих фруктов и овощей.
- Пациент должен два раза в день течение 10–15 минут принимать сидячую ванну, заполненную на 5–8 сантиметров теплой водой (без использования мыла или пены для ванны).
- В случае постоянных запоров давайте больному по 1–2 таблетки докузата с сенной перорально на ночь.
- Вправьте внутренние геморроидальные узлы обратно в прямую кишку; если это не представляется возможным:
- уложите пациента в постель лицом вниз и приложите пакет со льдом к выпавшим геморроидальным узлам;
- через 30–60 минут выпавшие геморроидальные узлы должны уменьшиться, и вы сможете вправить их обратно в прямую кишку.
- Пациенту с тромбозом геморроидальных узлов:
- давайте по 100 мг трамадола перорально два раза в сутки;
- пациент должен часто принимать теплые ванны, как описано выше;
- если судно находится в порту, направьте больного на немедленное хирургическое лечение.
- Если судно находится в море, направьте пациента к врачу при заходе в следующий порт.
Анальный зуд (зуд заднего прохода)
Пациенты с энтеробиозом (см. Главу - Инфекционные болезни) часто по ночам страдают зудом вокруг заднего прохода, когда острицы выходят из него наружу.
Анальный зуд обычно возникает вследствие загрязнения кожи вокруг заднего прохода фекалиями. Это может быть следствием:
- геморроя;
- диареи (любого происхождения);
- патологии наружного сфинктера заднего прохода у некоторых пациентов; в таких случаях заболевание приобретает затяжной характер.
✔ Что делать
- Пациент должен подмываться водой после каждой дефекации, но при этом не тереть и не расчесывать задний проход.
- Пациент должен наносить 1% гидрокортизоновый крем на область заднего прохода два раза в сутки, но не дольше одной недели.
- Если зуд не проходит, на область заднего прохода следует наносить пасту с оксидом цинка после каждой дефекации.
Грыжи
Грыжа возникает тогда, когда через дефект в передней брюшной стенке выпячивается часть содержимого брюшной полости. Это может произойти в различных местах брюшной полости, но паховая область является наиболее частым местом образования грыжи; угроза здоровью члена экипажа на борту судна чаще всего возникает при локализации грыжи именно в этой области.
Паховая грыжа
Паховая грыжа возникает тогда, когда в мышцах передней брюшной стенки в паховой области появляется слабое место или дефект, через который, в некоторых случаях, может выпячиваться часть кишечника и ущемляться в нем (см. ниже, Ущемление, в разделе Осложнения). Паховые грыжи чаще возникают у мужчин, чем у женщин.
Выделяют два основных вида паховых грыж: косая паховая грыжа и прямая паховая грыжа. Оба вида грыж возникают чуть выше внутренней части складки, отделяющей живот от верхней части бедра.
- При косой грыже дефект является врожденным, поскольку проход (паховый канал), по которому яичко опускается из брюшной полости в мошонку во время внутриутробного развития ребенка, после прохождения яичка не закрывается: такие грыжи могут возникать у детей, подростков или взрослых.
- При прямой грыже дефект находится в мышцах передней брюшной стенки, и через него часть кишечника выпячивается из брюшной полости, но это происходит не всегда.
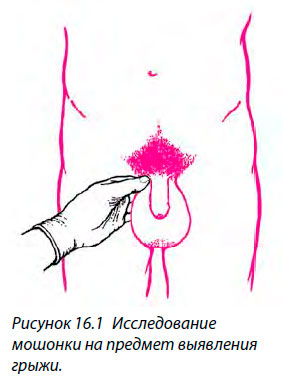
Признаки и симптомы
- У большинства пациентов обычно возникает чувство дискомфорта (а не боль) в нижней части живота, усиливающееся при подъеме тяжестей или напряжении и проходящее в положении лежа.
- Выпячивание в паховой области, легко заметное в положении стоя и, как правило, незаметное в положении лежа.
- При кашле размер грыжи увеличивается.
ОСЛОЖНЕНИЯ
- Ущемление кишечника (ущемление кишечника в грыжевых воротах, при котором грыжа не может быть вправлена в брюшную полость);
- ущемление может привести к кишечной непроходимости (см. ниже); ИЛИ
- к странгуляции, сопровождающейся сильной болью и болезненностью при пальпации в месте грыжевого выпячивания, развитием отека и нарушением кровоснабжения кишечника, что приводит к гибели его ущемленной части (некрозу);
- ущемление чаще всего происходит вскоре после первого появления грыжи;
- ущемление чаще происходит в случае небольших грыж, чем в случае больших грыж.
✔ Что делать
- При отсутствии симптомов ущемления или странгуляции рекомендуйте пациенту обратиться к врачу при первом удобном случае.
- Имейте в виду, что грыжа излечивается только путем хирургического вмешательства, но если нет других симптомов, кроме выпячивания, риск развития осложнений невысок.
- Если ранее вправимая грыжа (т. е. грыжа, которая может быть вправлена обратно в брюшную полость) становится невправимой, но при этом нет ни боли, ни болезненности при пальпации, уложите пациента в постель и покажите его врачу в следующем порту.
- Если отмечается боль и болезненность при пальпации, возможно, произошло ущемление, и вы должны быть готовы к эвакуации больного с целью оказания ему неотложной хирургической помощи.
Болезни печени и желчевыводящих путей
Печень является самым крупным внутренним органом человека. Она имеет много функций, но при заболеваниях печени нарушение следующих функций является наиболее существенным для организма:
- участие в переработке пищи, которая всосалась в кишечнике;
- выработка свертывающих факторов крови;
- разрушение токсинов, всосавшихся в кишечнике;
- переработка пигмента билирубина, который образуется в процессе разрушения старых эритроцитов.
Желтуха
Желтуха, основной симптом заболевания печени, который может возникнуть у членов экипажа на борту судна, проявляется окрашиванием кожи и склеры глаз в желтый цвет билирубином.
Желтуха может быть вызвана:
- избыточным разрушением эритроцитов (гемолитическая желтуха):
- билирубин вырабатывается в таком количестве, которое печень не в состоянии переработать, и его избыток накапливается в крови;
- это происходит при ряде заболеваний, поражающих эритроциты;
- разрушением клеток печени (печеночная, или паренхиматозная желтуха):
- гибель настолько большого числа клеток печени, что она оказывается не в состоянии выполнять свои функции;
- это сопровождается утратой других функций печени:
- ›› токсины, вырабатываемые бактериями в кишечнике, не разрушаются, а накапливаются в крови, что приводит к нарушению функции головного мозга (печеночная энцефалопатия);
- ›› факторы свертывания крови больше не производятся печенью, вследствие чего появляются спонтанные кровоизлияния и кровотечения;
- непроходимостью желчных протоков (механическая желтуха):
- это самая распространенная причина желтухи;
- она может быть вызвана желчным камнем, попавшим в общий желчный проток, что приводит к отеку клеток печени и блокированию мелких желчных протоков в ней, или же причиной желтухи может стать опухоль поджелудочной железы.
✔ Что делать при желтухе
- Используйте тест-полоски для определения желчных пигментов в моче.
- Расспросите больного:
- об употреблении им алкоголя;
- о наличии у него факторов риска возникновения вирусного гепатита;
- имеются ли у него симптомы заболевания желчного пузыря;
- какие лекарства он принимает, включая безрецептурные лекарства, легкие наркотики, а также лекарства из трав и другие средства народной медицины.
- Обратитесь за медицинской консультацией и сообщите врачу эту информацию.
- Если пациент болен, но лихорадка или боль у него отсутствуют, можно отложить его эвакуацию на берег в медицинское учреждение на 48 часов без риска для его здоровья.
- При лихорадке и/или сильной боли примите меры для срочной эвакуации больного.
- Тем временем вводите внутривенно или внутримышечно по 2 г цефтриаксона в сутки; И
- давайте по 500 мг метронидазола перорально три раза в сутки; И
- если есть болевой синдром, введите 10–15 мг морфина внутримышечно.
- Если у больного желтуха, но его общее самочувствие не страдает, проводите лечение, как при гепатите А (см. Главу 23, Инфекционные болезни), и направьте пациента к врачу в следующем порту.
- Проводите ежедневную оценку состояния больного и повторно обратитесь за медицинской консультацией с целью его эвакуации, если у пациента:
- усиливается желтуха;
- наблюдается нарушение психических функций;
- отмечается лихорадка или боль.
Печеночная недостаточность
Печеночная недостаточность проявляется постепенным усилением желтухи в сочетании с патологическими кровотечениями и психическими изменениями, такими как спутанность сознания и сонливость. Печеночная недостаточность обычно развивается у больного в течение нескольких дней или недель, если он ранее был здоров. По этой причине маловероятно, чтобы печеночная недостаточность стала серьезным осложнением на борту судна.
Причинами развития печеночной недостаточности являются:
- вирусный гепатит В;
- передозировка парацетамола (ацетаминофена), как правило, при попытке самоубийства (см. Главу 11, Отравления);
- запущенный цирроз печени (см. ниже).
Алкогольная болезнь печени
Выделяют два основных вида алкогольной болезни печени: алкогольный гепатит и цирроз печени (помимо алкоголя, цирроз печени может быть вызван многими другими факторами, см. ниже).
АЛКОГОЛЬНЫЙ ГЕПАТИТ
Алкогольный гепатит развивается у пациентов, которые употребляют более 120 г спирта в день (что примерно соответствует 1,5 литрам вина, четырем литрам пива или одной трети бутылки крепкого алкогольного напитка): тяжелые случаи гепатита часто наблюдаются после запоя.
Признаки и симптомы
- увеличенная печень, болезненная при пальпации;
- желтуха;
- лихорадка, НО:
- температура при алкогольном гепатите редко превышает 38 °C;
- пациенты, потребляющие большое количество алкоголя, предрасположены к инфекциям;
- без медицинской консультации не следует расценивать лихорадку как проявление алкогольного гепатита;
- тошнота;
- потеря аппетита.
✔ Что делать при алкогольном гепатите
- Обратитесь за медицинской консультацией.
- Запретите больному употребление алкоголя.
- Проводите оценку выраженности алкогольного абстинентного синдрома в баллах и фиксируйте в карте пациента ее результаты, повторяйте оценку каждый час, и при необходимости проводите лечение похмельного синдрома (см. Главу - Употребление табака, алкоголя и наркотических веществ).
- Введите 10 мг витамина К подкожно.
- Давайте по 20 мг омепразола перорально два раза в сутки.
- Предупредите пациента, что если он продолжит злоупотреблять алкоголем, алкогольный гепатит у него может перейти в цирроз печени (см. ниже).
ЦИРРОЗ ПЕЧЕНИ
Цирроз печени — это интенсивное рубцевание ткани печени в результате длительного процесса ее повреждения и последующего заживления, который происходит, как правило, в течение многих лет. Постановка диагноза цирроза печени обычно требует проведения специального медицинского исследования. Осложнения, связанные с циррозом печени, могут возникнуть на борту судна, но, как правило, у пациентов с ранее установленным диагнозом цирроза.
К наиболее частым причинам цирроза печени относятся злоупотребление алкоголем и вирусный гепатит С, которые часто встречаются у одного и того же пациента: сочетание этих двух причин с гораздо большей вероятностью приводит к развитию цирроза печени, чем каждая по отдельности.
Менее частыми причинами цирроза печени являются:
- вирусный гепатит В;
- гемохроматоз, наследственное заболевание, при котором чрезмерное количество железа всасывается с пищей и накапливается в организме;
- воспаление печени, связанное с ожирением и сахарным диабетом;
- многие редко встречающиеся заболевания.
Признаки и симптомы
- Желтуха;
- портальная гипертензия (повышенное давление в венах, идущих к печени), в результате чего:
- наблюдается увеличение селезенки и расширение вен вокруг дистального отдела пищевода (см. выше, Кровотечение из верхних отделов желудочно- кишечного тракта);
- возникновение кровоизлияний и неконтролируемых кровотечений по причине неспособности печени вырабатывать факторы свертывания крови;
- накопление жидкости в организме, сопровождаемое:
- отеками ног;
- выпотом в брюшной полости (асцит), который часто инфицируется, вызывая боль в животе и лихорадку;
- спутанностью сознания или бредом, в тяжелых случаях — комой.
ОСЛОЖНЕНИЯ
- При длительном течении цирроза развивается рак печени.
✔ Что делать при циррозе печени
- Обратитесь за медицинской консультацией с целью эвакуации, если у пациента с циррозом печени имеется любой из следующих симптомов:
- лихорадка;
- боль в животе;
- патологическое кровотечение;
- нарушение психического состояния.
Камни в желчном пузыре
Камни в желчном пузыре — это каменистые образования, которые формируются в желчном пузыре и, реже, — в желчных протоках. Желчные камни чаще встречаются у пожилых людей. В большинстве случаев они не вызывают никаких симптомов, но могут привести к трем серьезным осложнениям:
- транзиторной обструкции желчных протоков, что проявляется печеночной коликой;
- воспалению желчного пузыря (холецистит);
- обструкции общего желчного протока, что приводит к развитию желтухи (см. выше).
Примечание
- Желчный пузырь — это небольшой мышечный мешочек, который расположен прямо под печенью.
- Печень выделяет желчь, которая хранится в желчном пузыре.
- Желчь состоит из воды, пигментов и желчных солей.
- Соли желчных кислот в кишечнике действуют как детергенты и расщепляют частицы жира в пище для возможности их дальнейшего усвоения.
- Желчь выходит из желчного пузыря через пузырный проток, который соединяет желчный пузырь с общим печеночным протоком, исходящим из печени.
- Далее желчь проходит по общему желчному протоку, который впадает в двенадцатиперстную кишку.
Признаки и симптомы печеночной колики
- Боль в правой верхней части живота, которая:
- возникает через один или два часа после приема пищи, усиливается в течение одного или двух часов, а затем стихает в течение последующих четырех часов или около того;
- боль постоянная (не схваткообразная);
- обычно не очень сильная;
- боль не усиливается при движении;
- во многих случаях у больных отмечались подобные боли в прошлом;
- лихорадка отсутствует;
- внешний вид пациента не говорит о наличии у него серьезного заболевания;
- небольшая болезненность при пальпации живота или ее отсутствие.
✔ Что делать при печеночной колике
- Дайте 800 мг ибупрофена перорально однократно; если это не дает эффекта:
- введите 10–15 мг морфина внутримышечно однократно. Введите эту дозу повторно, если спустя три–четыре часа после первой дозы у больного сохраняются сильные боли.
- Если спустя шесть часов боль не проходит, или у пациента отмечается лихорадка или выраженная болезненность при пальпации живота, обратитесь за медицинской консультацией с целью эвакуации больного.
- Давайте больному только пить, до тех пор, пока не пройдет приступ.
Признаки и симптомы холецистита
- Боль, которая:
- часто начинается спустя несколько часов после приема большого количества жирной пищи;
- носит постоянный характер;
- носит интенсивный характер;
- локализована, как правило, в правой верхней части живота, часто с иррадиацией в правое подреберье;
- усиливается при движении (поэтому пациент старается избегать любых движений);
- не проходит в течение нескольких часов;
- лихорадка;
- учащенный пульс;
- болезненный внешний вид пациента;
- выраженная болезненность и мышечное напряжение при пальпации в правой верхней части живота;
- в некоторых случаях, низкий уровень артериального давления и болезненность при пальпации всего живота, что может быть признаком перфорации желчного пузыря.
✔ Что делать при холецистите
- Обратитесь за медицинской консультацией с целью эвакуации пациента.
- Установите внутривенный катетер и вводите по одному литру физиологического раствора (0,9% раствор хлорида натрия) каждые восемь часов.
- Ничего не давайте пациенту перорально, кроме нескольких глотков воды.
- Для облегчения боли дайте:
- однократно 800 мг ибупрофена внутрь, затем по 400 мг каждые шесть часов; если после приема двух доз эффекта нет, вводите:
- по 10–15 мг морфина внутримышечно каждые 3–4 часа.
- Введите однократно 2 г цефтриаксона внутривенно или внутримышечно.
- Если эвакуация, скорее всего, откладывается более чем на 24 часа, вводите внутривенно или внутримышечно по 2 г цефтриаксона в сутки И давайте по 500 мг метронидазола перорально три раза в сутки.
Литература
Международное руководство по судовой медицине - Всемирная Организация Здравоохранения [2014]


